25.01.2021 DRG
LDF-OPF: Der Leistungsdichtefaktor für operative Fachabteilungen – eine neue Kennzahl zur Analyse der Leistungserbringung in der perioperativen Medizin

Die Bewertung der erbrachten Leistung einer operativen Fachabteilung im Krankenhaus bemisst sich aus Sicht des klassischen OP-Managements an Kennzahlen, die insbesondere durch die Fachgesellschaften der Anästhesiologen und Chirurgen in Deutschland konsentiert wurden [1, 2, 3]. Diese Kennzahlen berücksichtigen unter anderem die Auslastung eines OP-Saals, die OP-Zahl, und Prozesszeiten wie morgendliche Pünktlichkeit, Wechselzeiten zwischen den Operationen und deren Aufschlüsselung nach Verantwortlichkeiten jeweiliger Teilprozesse [4, 5, 6]. Anhand dieser überwiegend zeitbezogenen Analysen wird ein Werturteil sowohl im Rahmen des nationalen OP-Benchmarkings als auch in krankenhausinternen Vergleichen abgeleitet. Diese Bewertungen betrachten die Gesamtheit der Operationssäle eines Krankenhauses als Entität, die aufgrund ihrer besonderen Kostenhöhe und Komplexität an Schnittstellen vielerorts ein eigenes Management teilweise mit Personal- und Sachkostenverantwortung, in jedem Fall aber mit Prozessverantwortung in der Operationseinheit übertragen bekommen hat [7, 8, 9].
Die gesundheitspolitisch initiierten Entwicklungen der Deutschen Krankenhausmedizin seit den 2000er Jahren finden unter der konzeptionellen Annahme statt, dass medizinische Leistungserbringung anhand von Patientenkriterien und Art der Behandlung zwischen verschiedenen Krankenhäusern und Fachrichtungen verglichen werden kann und deshalb zu einheitlichen Vergütungen erbracht werden muss [10, 11]. Für die jeweilige Leistungserbringung ist zudem ein Zeitkorridor (Verweildauer im Krankenhaus) vorgesehen, innerhalb dessen eine Standardpauschale vergütet wird. Derzeit werden diese vergleichenden Prozessmerkmale unter dem Gesichtspunkt der Qualität der erbrachten Leistung vergütungsrelevant erweitert. Im Ergebnis wird hierdurch ein gelenktes industrielles Fertigungsmodel unter dem Gesichtspunkt der Effizienz als gesellschaftlich gewolltes Gesamtsystem mit Kontrolle der Ausgangsqualität zur Aufrechterhaltung der Krankenversorgung etabliert. Elementare Merkmale dieses Systems sind freier Zugang zur Krankenversorgung unabhängig von finanziellen Mitteln des Leistungsnehmers einerseits und bezahlbare Aufrechterhaltung der flächendeckenden medizinischen Versorgung im Krankenhaus in Deutschland andererseits. Die Erfüllung dieser Paradigmen setzt den Effizienzgedanken und damit ökonomisches Handeln voraus. Vor diesem Hintergrund ist das – bereits seit Jahrzehnten im Sozialgesetzbuch V kodifizierte – ökonomische Handeln unter der Prämisse der Effizienz ein noch ausgeprägterer Bestandteil medizinischer Leistungserbringung im öffentlichen Krankenhauswesen in Deutschland [12]. Die Festlegung der Höhe der Vergütung einer erbrachten medizinischen Leistung erfolgt anhand erfasster Durchschnittskosten in Kalkulationshäusern sowie teilweise anhand empirischer Modelle und anderer Einflussgrößen fachspezifisch und bundesweit einheitlich [13].
Hierbei sind die oben genannten Kriterien Menge und Art der erbrachten Leistung sowie Krankenhausverweildauer für die erzielten Erlöse entscheidend [14]. Die fachabteilungsspezifische Bewertung der erbrachten Leistung anhand von Kostenstellen konterkariert den im DRG System angelegten Effizienzgedanken, zumindest solange diese die sehr häufig zugrundeliegenden, die Fachabteilungen übergreifenden Prozesse weitestgehend ausblendet und ein fachspezifisches Silodenken fördert. Um nicht in dieser Limitation zu verharren, muss deshalb das OP-Management den gesamten Behandlungsprozess des Patienten in seinen Analysen berücksichtigen und darf sich nicht auf die Räumlichkeit OP-Saal und die darin verbrachte Zeiteinheit und hierfür benötigtes Personal beschränken. Wir möchten zu diesem Zweck eine Kennzahl einführen – den Leistungsdichtefaktor operative Fachabteilungen (LDF – OPF) – die OP-Management im Gesamtprozess der Leistungserbringung des Krankenhauses verortet und damit einen Indikator für Wirtschaftlichkeit und Behandlungsqualität eines wesentlichen Teils der Krankenhausleistung innerhalb der operativen Medizin darstellt. Der Einsatz des LDF – OPF erfolgt additiv und reduziert den Stellenwert etablierter OP-Prozesszeiten und Kennzahlen sowie fachspezifischer Qualitätsprogramme keinesfalls. Ebensowenig kann die Kennzahl eine ausgeprägte mehrstufige Bereichsergebnisrechnung ersetzen.
Als Grundvoraussetzungen zur Entwicklung des Leistungsdichtefaktors LDF – OPF haben wir folgende Festlegungen getroffen:
- Der Grund für die Aufnahme eines Patienten in ein operatives Fach ist das Fach selbst. Alle Erlöse und Liegedauern, die auf die Aufnahme des Patienten zurückzuführen sind, werden der operativen Fachabteilung zugeordnet.
- Sekundärleistungen wie physikalische Medizin, Laborleistungen, Röntgenleistungen oder auch intensivmedizinische Behandlungen sind für Patienten nicht entscheidungsrelevant. Hier erzielte Erlöse werden deshalb der primär leistungserbringenden operativen Abteilung zugerechnet.
- Es werden nur solche Fälle berücksichtigt, die nur durch eine Fachabteilung operiert wurden.
- Der LDF – OPF muss Änderungen über die Zeit abbilden können, um längerfristige Entwicklungen und Ergebnisse von Steuerung sichtbar zu machen.
- Die erlös- und damit systemrelevanten Größen Menge, Dauer und Qualität der Versorgungsprozesse müssen beim LDF-OPF Berücksichtigung finden.
- Mit dem LDF-OPF sollen Auffälligkeiten in den Versorgungsprozessen transparent gemacht werden.
- Der LDF – OPF soll im Benchmarking die Möglichkeiten für einen Effizienzvergleich bzw. einen Vergleich der Effizienzentwicklung zwischen verschiedenen Krankenhäusern erweitern sowie zwischen gleichen Fachabteilungen verschiedener Krankenhäuser und auch verschiedenen Fachabteilungen eines Krankenhauses – selbst wenn sie nach den Vorgaben des Instituts für das Entgeltsystem im Krankenhaus (InEK) unterschiedliche Eingangsbedingungen aufweisen. Dafür muss der LDF – OPF auch als Index-Kennzahl zu verwenden sein.
Methoden und Kalkulation
Unter den in der Einleitung dargestellten Prämissen ist die „Fallzahl“ aller in einem definierten Zeitraum operativ versorgten Patienten die erste Größe und Ausgangspunkt für die weiteren Kalkulationen. Die Fallzahl je operativer Fachabteilung ist leicht zu ermitteln und lässt sich gut gegen andere, z. B. konservativ versorgte Patienten (die es in operativen Disziplinen auch gibt) abgrenzen.
Für die Kalkulation wird die „Fallzahl“ durch eine für jeden stationären Krankenhausfall vorliegende Information ergänzt, das „Relativgewicht“. Mit dem „Gesetz zur Einführung des diagnose-orientierten Fallpauschalensystems für Krankenhäuser (Fallpauschalengesetz FPG)“ vom 23. April 2002 wurden diagnosebasierte Klassen von Behandlungsfällen mit vergleichbarem Ressourcenverbrauch vorgegeben (DRG – Diagnosis Related Group), die seitdem die Grundlage für eine pauschale Vergütung von Krankenhausleistungen bilden [15]. Jedem Behandlungsfall wird dabei ein „Relativgewicht“ zugeordnet, auch Bewertungsrelation genannt, mit dem der Aufwand, der für die Versorgung dieses Patienten – einschließlich der versorgungsrelevanten Nebendiagnosen und neu aufgetretenen Fallschweresteigerungen (Komplikationen) – durchschnittlich aufgewendet werden muss, abgebildet wird. Verantwortlich für diese Zuordnung ist das oben genannte Institut für das Entgeltsystem im Krankenhaus (InEK).
Durch die Zuordnung zum durchschnittlichen Versorgungsaufwand lässt sich mithilfe dieses Relativgewichts die individuelle Fallschwere ökonomisch erfassen. Werden die Relativgewichte aller operierten Patienten addiert, ergibt sich als Summe mit dem „Casemix“ die Fallschwere für die zugrundeliegende Patientengesamtheit. Dies gilt sowohl auf der Ebene einer einzelnen Fachabteilung als auch für die Gesamtheit aller operativ versorgten Patienten eines Krankenhauses. Die damit einhergehende Transparenz bezüglich des Leistungsgeschehens in Fachabteilungen und Krankenhäusern ist von Anbeginn eine Intention der Einführung des pauschalierenden Abrechnungssystems gewesen. Die Möglichkeit von Vergleichen sollte die Qualität und die Wirtschaftlichkeit der Krankenhausversorgung durch Wettbewerb steigern [16].
Für den Parameter „Relativgewicht“, mit dem übergreifend ein großer Teil des operativen Versorgungsprozesses abgebildet und bewertet wird, ist zu berücksichtigen, dass sein Wert der Beeinflussung durch das einzelne Krankenhaus entzogen ist. Dies erfolgt durch das Institut für das Entgeltsystem im Krankenhaus (InEK). Auf Basis durchschnittlicher Leistungsausgaben in den Kalkulationshäusern und aufgrund gesundheitspolitischer Vorgaben werden durch das InEK jährlich neu die Bewertungsrelationen angepasst.
Ebenfalls gut zu verifizieren ist die nächste Größe zur Kalkulation des Leistungsdichtefaktors, die „Schnitt-Naht-Zeit“ für die operativ versorgten Fälle. Auch sie lässt sich entweder für das gesamte Krankenhaus oder je Fachabteilung darstellen. Zum einen bildet die „Schnitt-Naht-Zeit“ den Nukleus der medizinischen Leistung in operativen Fachabteilungen, die ihrerseits wie oben beschrieben, die Rationale für die medizinische Behandlung in operativen Fachabteilungen begründet. Zum anderen waren schon vor der Einführung moderner Krankenhaus-Informationssysteme (KIS) die Zeitpunkte „Schnitt“ und „Naht“ verpflichtende Bestandteile der OP-Dokumentation. Neben der Therapiesicherung, der Rechenschaftslegung und Abrechnungsinteressen handelt es sich auch aus forensischen Gründen bei diesen Angaben mit um die härtesten Informationen, die für die OP-Prozessdokumentation in allen Krankenhäusern vorliegen. Anders als auf die Höhe der Relativgewichte, die durch das InEK vorgegeben werden, haben operierende Fachabteilungen direkten Einfluss auf die Schnitt-Naht-Zeiten.
Die letzte Größe zur Kalkulation des Leistungsdichtefakors ist die „Verweildauer“ für die operativ versorgten Patienten. Kein Patient sollte mehr Zeit im Krankenhaus verbringen als medizinisch unbedingt erforderlich. Insofern ist auch die durchschnittliche Verweildauer ein weiteres Element, das die Leistungsstärke im Versorgungsprozess ausdrückt. Maßgeblich gesteuert wird die „Verweildauer“ durch die operative Fachabteilung, die die Aufnahme, die Operation und die Entlassung verantwortet. Da sich Fallschwere, Schnitt-Naht-Zeit und Verweildauer gegenseitig beeinflussen können, wird die Integration dieser Parameter innerhalb des LDF – OPF dieser Beeinflussung gerecht.
Der erste Schritt zur Berechnung des Leistungsdichtefaktors besteht in der Addition der „Relativgewichte“ der operierten Patienten zum „Casemix“. Den zweiten Schritt bildet die Division des im ersten Schritt errechneten „Casemix“ durch die Anzahl der operierten Fälle. Damit erhält man den „Casemix-Index“ für die operierten Fälle. Dieser „Casemix-Index“ wird anschließend durch die durchschnittliche „Schnitt-Naht-Zeit“ pro OP (Angabe in Stunden) dividiert und führt zum Casemix-Index pro Schnitt-Naht-Stunde. Abschließend wird der Casemix-Index pro Schnitt-Naht-Stunde durch die durchschnittliche Verweildauer pro operierten Fall dividiert. Das Resultat ist der Leistungsdichtefaktor LDF – OPF.
Sämtliche Angaben beziehen sich immer auf eine einheitliche Grundgesamtheit. Wenn die Berechnung auf Ebene des gesamten Krankenhauses erfolgt, werden auch Relativgewichte, Casemix, Casemix-Index, durchschnittliche Schnitt-Naht-Zeit und durchschnittliche Verweildauer für das gesamte Krankenhaus zugrunde gelegt. Wird singulär eine Fachabteilung betrachtet, werden die genannten Informationen eben dieser Fachabteilung als Basis verwendet. Die Formel für die Berechnung lautet folgendermaßen:
RG = Relativgewicht
CM = Casemix
FZ = Fallzahl
CMI = Casemix-Index
S-N-Z = Schnitt-Naht-Zeit
VWD = Verweildauer
LDF-OPF = Leistungsdichtefaktor operative Fachabteilungen
|
(1) RG1 + RG2 + RG3…RGn = CMoperierte Patienten (2) CMoperierte Patienten / FZoperierte Patienten [n] = CMIoperierte Patienten (3) CMIoperierte Patienten / Ø S-N-Z je Fall [h] (4) CMIoperierte Patienten / Ø S-N-Z je Fall / Ø VWDoperierte Patienten [d] |
|
Beispielrechnung Klinikum 1 (2018): (1) CM = 24.511,76, FZoperierte Patienten = 19.240, Ø S-N-Z = 0,833 [h], Ø VWD = 7,3 [d] (2) 24.511,76 CM / 19.240 FZ = 1,274 CMIoperierte Patienten (3) 1,274 CMIoperierte Patienten / 0,833 [h] Ø S-N-Zeit = 1,5294 CMIoperierte Patienten/Ø S-N-Z (4) 1,5294 CMIoperierte Patienten/Ø S-N-Z / 7,3 [d] Ø VWD CMIoperierte Patienten = 0,2095 LDF – OPF |
Ist der „Casemix“ konstant und die „Fallzahl“, die „Schnitt-Naht-Stunden“ oder die „Verweildauer“ steigen, sinkt der Leistungsdichtefaktor. Für das Erreichen der gleichen Leistungsdichte müssen komplexere Operationen durchgeführt werden, es muss kürzer operiert oder postoperativ schneller versorgt und entlassen werden. Eine alleinige Steigerung der Fallzahl ohne Berücksichtigung der anderen Faktoren führt nicht zwangsläufig zu einer Steigerung des LDF-OPF.
Anders als das „Relativgewicht“, welches vom InEK vorgegeben wird, unterliegen insbesondere die durchschnittliche „Schnitt-Naht-Zeit“, die durchschnittliche „Verweildauer“, und die „Fallzahl“ der Verantwortung der jeweiligen Fachabteilung und damit ihrer Steuerungsmöglichkeit (Die Möglichkeit zur Steuerung des gesamten Leistungsportfolios wird hierbei nicht betrachtet.). Kurze Schnitt-Naht-Zeiten bei gleicher oder zunehmender Fallschwere sowie kurze Verweildauern sind wesentliche leistungssteigernde Elemente und beeinflussen den LDF – OPF unmittelbar positiv. Diese Zusammenhänge werden mit dem Leistungsdichtefaktor abgebildet und die verschiedenen Fachabteilungen innerhalb eines einzelnen Krankenhauses lassen sich – erlösseitig – so miteinander vergleichen. Auch Unterschiede in den gleichen Fachabteilungen von verschiedenen, hier virtuellen, Häusern lassen sich darstellen (Abbildung 1).
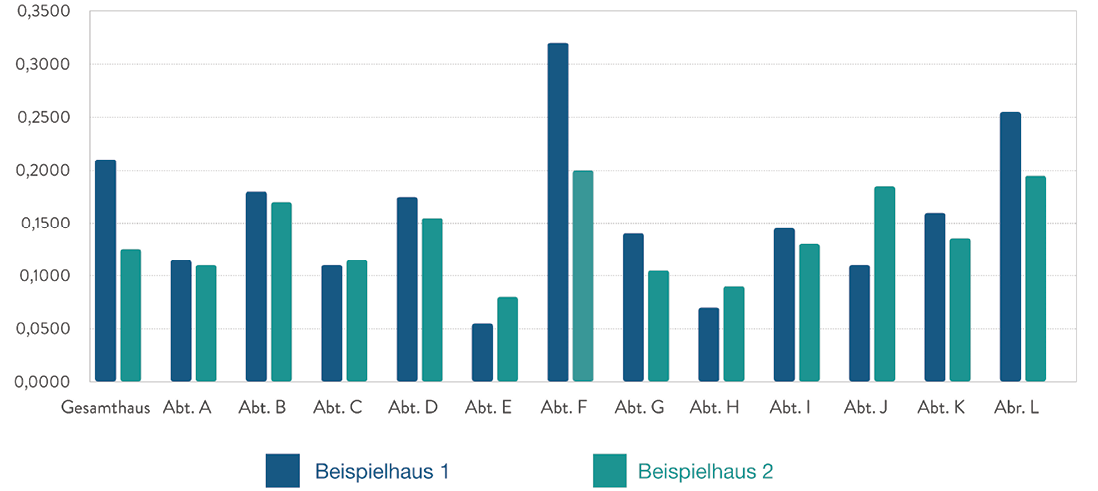
Abb. 1: LDF – OPF je Fachabteilung
Eine andere Grundvoraussetzung für die aussagefähige neue Kennzahl – die Transparenz der Änderungen über die Zeit – lässt sich ebenfalls gut darstellen. In der Abbildung 2 ist der Leistungsdichtefaktor, wiederum virtuell, für das Beispielkrankenhaus 1 im Verlauf der Jahre 2016 – 2018 abgebildet. Ausgehend von einem LDF – OPF von 0,1455 steigert das Haus seinen LDF – OPF über 0,1695 im Jahr 2017 auf einen Wert von 0,2095 im Jahr 2018 (Abbildung 2). Das Ergebnis der Steuerung, z. B. durch veränderte Schnitt-Naht-Zeiten, Verweildauern, des Leistungsspektrums oder Änderungen der Relativgewichte lässt sich in einem veränderten Leistungsdichtefaktor ablesen. Externe Einflüsse sowie Einflüsse, die nicht dem Zugriff der Fachabteilungen unterliegen, werden weitestgehend eliminiert.
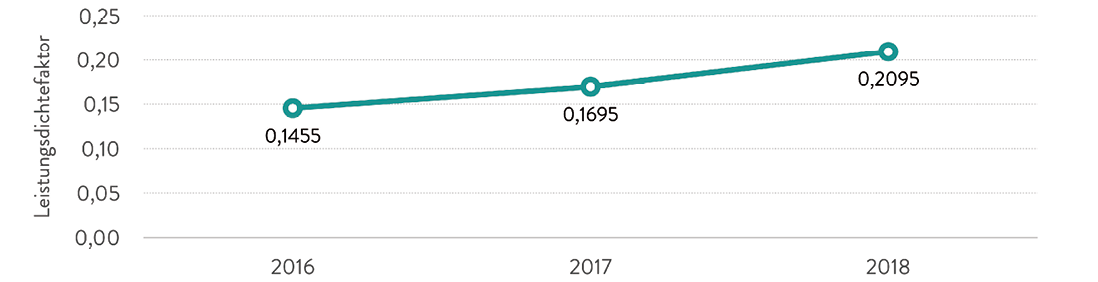
Abb. 2: LDF – OPF 2016 – 2018
Auf diese Weise lassen sich auch Entwicklungen unterschiedlicher Krankenhäuser über die Zeit darstellen. Die Abbildung 3 zeigt die Auswertung für das Beispielhaus 1 ergänzt um zwei weitere virtuelle Beispiele. Die positive Entwicklung, die im Beispielhaus 1 erreicht werden konnte, ist in den beiden anderen Beispielhäusern nicht zu verzeichnen. Beispielhaus 2 steigert seinen LDF – OPF zwischen 2016 und 2017 geringfügig, in 2018 fällt der LDF – OPF ab. Im Beispielhaus 3 stagniert zwischen 2016 und 2017 der LDF – OPF und erreicht in 2018 dann eine leichte Steigerung (Abbildung 3). Möglicherweise sind InEK-bedingte unterschiedliche Entwicklungen der Fallschwere in den einzelnen Fachabteilungen hierfür ursächlich.
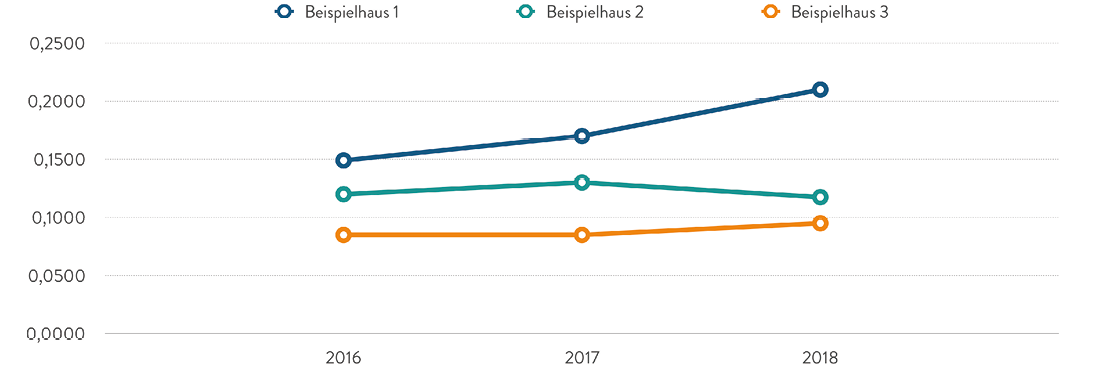
Abb. 3: LDF – OPF 2016 – 2018
In den Datenbeständen des Benchmarking-Programms von BDA/DGAI, BDC und VOPM [17] haben einige Krankenhäuser Daten bereitgestellt, mit denen eine Auswertung des LDF – OPF möglich scheint. Insgesamt sind es über die drei exemplarisch ausgewählten Jahre 2016 – 2018 27 Krankenhäuser. Sie verteilen sich über die unterschiedlichen Versorgungsstufen wie folgt:
- Grund- und Regelversorgung: 13 Häuser
- Schwerpunktversorgung: 5 Häuser
- Maximalversorger ohne Universitätsklinika: 3 Häuser
- Universitätsklinika: 4 Klinika
- Fachkrankenhäuser: 1 Haus
- MVZ/AOZ: 1 Haus
Sofern sich nur eine Einrichtung in einer Gruppe befindet (Fachkrankenhäuser, MVZ/AOZ) erscheint eine weitergehende Analyse wenig sinnvoll. Auch bei den Häusern der anderen Versorgungsstufen (Grund- und Regel-, Schwerpunkt-, Maximalversorger, Universitätsklinika), deren Daten die Kalkulation des LDF – OPF grundsätzlich erlauben, bedarf es vor der Kalkulation des LDF – OPF einer weitergehenden Standardisierung der Daten. Nur wenn sichergestellt ist, dass die gleiche Datenbasis verwendet wird, ist das Ergebnis hinreichend valide. Zu dieser Standardisierung der Datenbasis gehört
- die Berücksichtigung der operierten Fälle, die in einem Kalenderjahr entlassen wurden und
- eine Beschränkung auf die Fälle, die von nicht mehr als einer operativen Fachabteilung operiert wurden und
- in allen Fällen die bereinigte DRG mit ihrem Effektivgewicht zu verwenden.
Erst wenn diese Standardisierung erfolgt ist, können die Daten analysiert werden. Das gilt sowohl für die 27 Häuser, für die bereits Daten vorliegen als auch für alle anderen am Benchmarkingprogramm teilnehmenden Häuser.
Um zu prüfen, ob anhand der standardisierten Datengrundgesamtheit auf Einzelhausebene eine Nutzung des LDF – OPF zur vergleichenden Analyse des operativen Leistungsgeschehens funktionieren kann, wurde für ein Krankenhaus anhand realer Daten retrospektiv für die Jahre 2009 – 2017 diese harte Datenbasis ermittelt. Es kann die Entwicklung des LDF- OPF über die Zeit und damit die Leistungsentwicklung bestimmt werden. Zudem kann der Beitrag der einzelnen Fachabteilung zum LDF – OPF des Gesamthauses über die Zeit bestimmt werden (Abbildung 4).
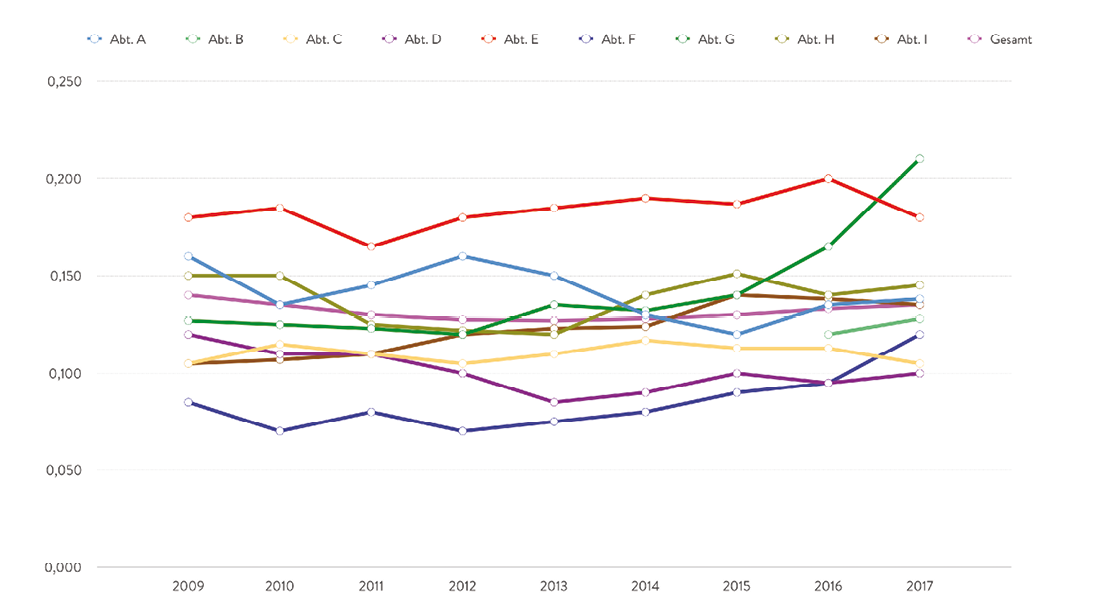
Abb. 4: LDF – OPF je Fachabteilung 2009 – 2017
Die Verwendung des LDF – OPF als Index-Kennzahl mit einem frei wählbaren zeitlichen Bezugsrahmen ermöglicht außerdem sowohl die Entwicklung des Gesamthauses als auch die Entwicklung der LDF – OPFs einzelner Fachabteilungen vergleichend zu bestimmen. Durch die Indizierung wird die fachabteilungsspezifische, durch InEK festgelegte und durch den Leistungserbringer kaum beeinflussbare Gewichtung des einzelnen Faches hinsichtlich der in einer Zeiteinheit zu erreichenden Relativgewichte eliminiert. Erst durch die Nutzung des LDF – OPF als Indexzahl ist ein objektiver Vergleich der Effizienzentwicklung zwischen verschiedenen Fachabteilungen eines Krankenhauses sinnvoll möglich (Abbildung 5).
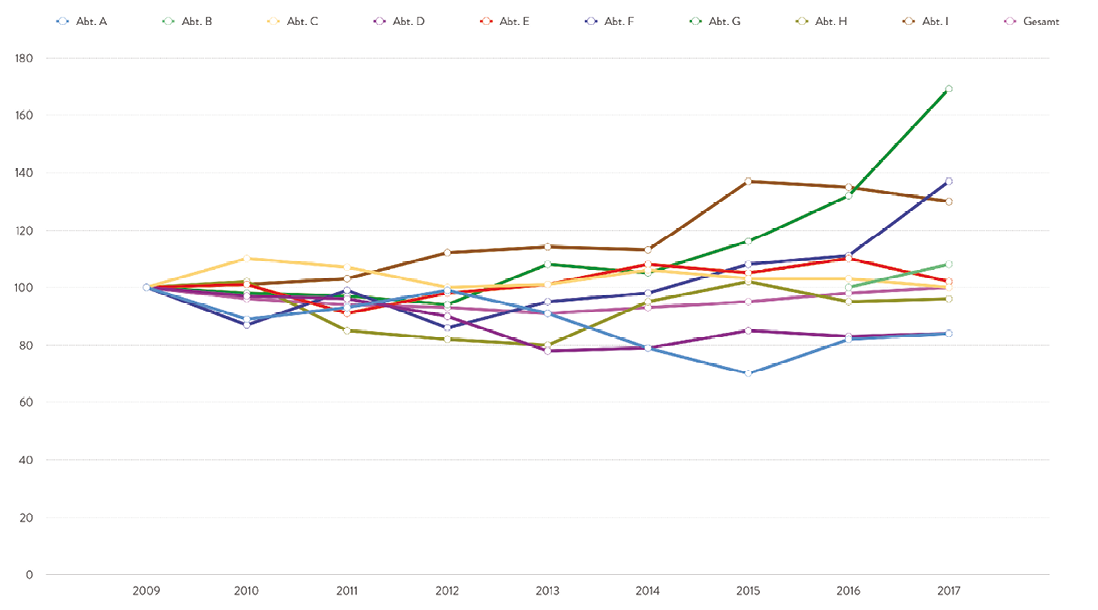
Abb. 5: LDF – OPF je Fachabteilung 2009 – 2017, indiziert (2009 = 100%)
Diskussion
Mit den bisher im OP-Management überwiegend genutzten Prozesszeiten und Kennzahlen erfolgte eine erste Ausrichtung auf durchgehende Versorgungsprozesse. Mit den zeitpunkt- und mengenbezogenen Informationen liegen notwendige, aber keinesfalls ausreichende Informationen über das operative Leistungsgeschehen im Krankenhaus vor. In Ergänzung zu beispielsweise dem pünktlichen morgendlichen Beginn oder der durchschnittlichen Wechseldauer zwischen zwei Operationen bedarf es zur besseren Beurteilung der operativen Gesamtleistung der Berücksichtigung weiterer Einflussfaktoren auf den Versorgungsprozess. Mit der durchschnittlichen OP-Dauer sowie der durchschnittlichen Verweildauer fließen bei der Kalkulation des Leistungsdichtefaktors LDF-OPF zwei qualitätsrelevante Faktoren ein, die der Steuerung durch die verantwortliche Abteilung direkt unterliegen. Sie unterscheiden sich damit von der Fallzahl, die isoliert betrachtet eine Mengenausweitung bewirken kann, ohne die Leistungsdichte und damit die Qualität der erbrachten Leistung zu verbessern. Auch bei einer Steuerung über das gesamte Leistungsportfolio muss außer der Fallzahl und den Relativgewichten die durchschnittliche Schnitt-Naht-Zeit sowie die Verweildauer berücksichtigt werden, um die gewünschte Effizienzsteigerung zu erreichen.
Durch die Festlegung, dass Sekundärleistungen ausnahmslos der primär leistungserbringenden operativen Abteilung zugerechnet werden, wird der Vergleich von Fachabteilungen innerhalb eines Krankenhauses und zwischen Krankenhäusern mit gleichen primären Leistungserbringern, aber unterschiedlichen Infrastrukturmerkmalen bezüglich der sekundären Leistungserbringer ermöglicht.
Weiterhin wird eine relevante Größe, die dem Einfluss der versorgenden Akteure gleichwohl entzogen ist, in der Kalkulation ebenfalls berücksichtigt. Veränderungen, die sich z. B. aufgrund gesundheitspolitischer Vorgaben oder Neukalkulationen des InEK in veränderten Bewertungsrelationen niederschlagen, werden ebenfalls eingepreist. Sinkt der Casemix, während die Schnitt-Naht-Stunden oder die Verweildauer gleichbleiben, liegt die Ursache bei unverändertem Behandlungsspektrum außerhalb des Krankenhauses. Für das Erreichen der gleichen Leistungsdichte müssen komplexere Operationen durchgeführt werden, es muss kürzer operiert, oder postoperativ schneller versorgt und entlassen werden.
Auch die räumliche Zuordnung der Leistung ist ein Aspekt, der durch den Leistungsdichtefaktor seine Relevanz verliert. Berücksichtigt wird, welche Leistung für einen Patienten in welcher Zeiteinheit stattfindet. Unabhängig von der Anzahl der zur Verfügung stehenden OP-Säle – die in der Kalkulation keinen Einfluss finden – sprechen hohe Relativgewichte, kurze Schnitt-Naht-Zeiten und eine kurze Verweildauer für eine hohe Leistungsdichte. Diese hohe Dichte wird durch einen hohen Leistungsdichtefaktor ausgedrückt. Umgekehrt wird der LDF-OPF bei niedrigen Relativgewichten, langen Schnitt-Naht-Zeiten und langen Verweildauern einen geringeren Wert annehmen. Die Verteilung der Leistung auf mehrere OP-Säle oder Konzentration auf einen OP-Saal sind unerheblich. Außerdem eliminiert der LDF-OPF den erheblichen derzeitigen Bias im Kennzahlensystem des OP-Managements zugunsten langer Operationen mit hohen Relativgewichten. Fächer mit kurzen Schnitt-Naht-Zeiten haben ein ungünstiges Verhältnis von Schnitt-Naht-Zeit zu Wechselzeit und damit immer eine niedrigere Auslastung von OP-Sälen. Dies kann jedoch, wie der LDF – OPF zeigt, durch die gleichzeitige Berücksichtigung von Schnitt-Naht-Zeit und Verweildauer kompensiert werden.
Schlussendlich wird durch die beschriebene Kalkulation die innerbetriebliche Diskussion über Verzögerungen aufgrund unzureichender Leistungsprozesse anderer Prozessbeteiligter (z. B. Station, Transport, Anästhesie, Aufwachraum) durch eine von diesen Einflüssen unabhängige Kennzahl auf den Kern der operativen Wertschöpfung im Krankenhaus gelenkt.
Alle diese Zusammenhänge werden mit dem Leistungsdichtefaktor abgebildet. Somit lassen sich Krankenhäuser und einzelne Fachabteilungen miteinander und untereinander hinsichtlich ihrer mittels der vorhandenen Infrastruktur und Prozessorganisation erzielten Erlöse miteinander vergleichen. Auch im Verlauf über Jahre lassen sich Aussagen über die Leistungen der Akteure bei sich verändernden gesundheitspolitischen Rahmenbedingungen treffen.
Damit erhält das Krankenhaus differenzierte Leistungszahlen aus dem OP-Management, mit denen die Wirkung von Maßnahmen beispielsweise zur Prozessverbesserung überprüft, und strategische Entscheidungen vorbereitet und begründet werden können. Anhand der Leistungsdichte kann eine Diskussion über die Ressourcenallokation auf Basis von Zahlen des gesamten Behandlungsprozesses geführt werden.
Zur weiteren Prüfung der Aussagefähigkeit des Leistungsdichtefaktors bedarf es nun einer größeren Zahl von Krankenhäusern, die die beschriebene Standardisierung ihrer Daten vornimmt. Damit lassen sich Aussagen z. B. über die Fachabteilungen in Relation zum Gesamthaus treffen. Weiterhin ist eine retrospektive Standardisierung der Daten wünschenswert, um die Abbildung von Zeitreihen zu ermöglichen und Entwicklungen über die Zeit zu vergleichen. Durch diese Evaluation soll auch die Definition des LDF-OPF auf Robustheit überprüft werden. Unter anderem wird zu klären sein, ob die Einflussgrößen Schnitt-Naht-Zeit und Verweildauer variabel gewichtet werden sollten, um die interdisziplinäre Vergleichbarkeit zu erhöhen, und welche Faktoren diese Gewichtung beeinflussen.
Bereits jetzt diskutieren wir verschiedene Modifikationen des Leistungsdichtefaktors durch eine Berücksichtigung weiterer Einflüsse, z. B. durch Verwendung von weiteren Prozesskennzahlen im OP oder eine zusätzliche Analytik unter Berücksichtigung der durchschnittlichen Verweildauern. Für eine noch weitergehende Bewertung der perioperativen Prozesse wäre analog dem LDF-OPF als Kennzahl, die die Erlösseite des Behandlungsprozesses standardisiert, ein Kostendichtefaktor mit Berücksichtigung der jeweiligen Personal- und Sachkosten im Behandlungsprozess wünschenswert.
Grundsätzlich ist es unser Anliegen, das Leistungsgeschehen operativer Fachabteilungen im Gesamtprozess der Leistungserbringung abzubilden. Die im OP-Management bisher ganz überwiegende Fokussierung auf OP-Saal bezogene Prozess- und Mengenanalytik berücksichtigt wesentliche Teile der Qualität der Versorgungsprozesse nicht. Diese Beschränkung ändert und erweitert der LDF – OPF. Er bietet den operativen Fachabteilungen zusätzlich die Möglichkeit, ihre Leistungsfähigkeit über den gesamten Versorgungsprozess und unabhängig von externen Störgrößen zu bestimmen und zu steuern. Darüber hinaus kann in Zeiten, in denen knappe Personalressourcen ein bestimmendes Thema in nahezu jeder einzelnen Organisationseinheit aller Krankenhäuser darstellen, eine LDF – OPF-basierte Allokation von Patienten wesentlich zu einer prozessualen Optimierung und damit zu einer effizienteren Patientenversorgung im Sinne des SGB V beitragen.
Literatur
[1] Bauer M, et al: Glossar perioperativer Prozesszeiten und Kennzahlen. Anästh Intensivmed 2008;49:93-105
[2] Bauer M, et al: Glossar perioperativer Prozesszeiten und Kennzahlen. Anästh Intensivmed 2016;57:669-683
[3] Bauer M, et al: Glossar perioperativer Prozesszeiten und Kennzahlen. Anästh Intensivmed 2020;61:516-531
[4] Messer C, Zander A, Arnolds IV, Nickel S, Schuster M: Wie viele Patientenschleusen braucht mein OP-Bereich? Einfluss der Zahl von OP-Schleusen auf Wartezeiten und Patientendurchsatz im OP – Analyse mithilfe einer Simulation. Anaesthesist 2015;56:1058-1066
[5] Schuster M, Wicha LL, Fiege M, Goetz AE: The influence of resident training on anaesthesia induction times. Br J Anaesth 2008;101:640-647
[6] Schuster M, Pezzella M, Taube C, Bialas E, Diemer M, Bauer M: Delays in Starting Morning Operating Lists. An Analysis of more than 20.000 Cases in 22 German Hospitals. Dtsch Ärztebl Int. 2013;110:237-243
[7] Schuster M, Wicha LL, Fiege M, Goetz AE: Auslastung und Wechselzeit als Kennzahlen der OP-Effizienz. Anaesthesist 2007;56:1058-1066
[8] Baumgart A, Schüpfer G, Welker A, Bender HJ, Schleppers A: Status quo aand current trends of operating room management in Germany. Curr Opin Anaesthesiol 2010;23:193-200
[9] Kodali BS, Kim D, Bleday R, Flanagan H, Umann RD: Successful strategies for the reduction of operating room turnover times in tertiary care academic medical center. J Surg Res 2014;187:403-411
[10] Neubauer G: Zur ökonomischen Steuerung der Krankenhausversorgung unter DRG-Fallpauschalen. in Klauber J, Robra BP, Schellschmidt: Krankenhaus-Report 2003;2004;101-119
[11] Fischer W: DRG-Entwicklungsperspektiven. in Klauber J, Robra BP, Schellschmidt: Krankenhaus-Report 2003;2004;19
[12] Sozialgesetzbuch V, §12 „Wirtschaftlichkeitsgebot: (1) Die Leistungen müssen ausreichend, zweckmäßig und wirtschaftlich sein; sie dürfen das Maß des Notwendigen nicht überschreiten. Leistungen, die nicht notwendig oder unwirtschaftlich sind, können Versicherte nicht beanspruchen, dürfen die Leistungserbringer nicht bewirken und die Krankenkassen nicht bewilligen.(2) Ist für eine Leistung ein Festbetrag festgesetzt, erfüllt die Krankenkasse ihre Leistungspflicht mit dem Festbetrag.(3) Hat die Krankenkasse Leistungen ohne Rechtsgrundlage oder entgegen geltendem Recht erbracht und hat ein Vorstandsmitglied hiervon gewußt oder hätte es hiervon wissen müssen, hat die zuständige Aufsichtsbehörde nach Anhörung des Vorstandsmitglieds den Verwaltungsrat zu veranlassen, das Vorstandsmitglied auf Ersatz des aus der Pflichtverletzung entstandenen Schadens in Anspruch zu nehmen, falls der Verwaltungsrat das Regreßverfahren nicht bereits von sich aus eingeleitet hat.“
[13] Schmitz H, Platzköster C: Fallkostenkalkulation und Relativgewichte – entscheidende Faktoren der zukünftigen Krankenhausvergütung. in Klauber J, Robra BP, Schellschmidt: Krankenhaus-Report 2003;2004;22-41
[14] Braun T, Rau F, Tuschen KH: Die DRG-Einführung aus gesundheitspolitischer Sicht. Eine Zwischenbilanz. in Klauber J, Robra BP, Schellschmidt: Krankenhaus-Report 2007;2008;3-22
[15] Greß S, Jacobs K, Schulze S, Wasem J: Vertragswettbewerb und die Versorgung mit stationären Leistungen. in Klauber J, Robra BP, Schellschmidt: Krankenhaus-Report 2003;2004;122-136
[16] Conrad C, Monka M: Der DRG-Methoden-Pretest: Startschuss mit (Neben-)Wirkungen. in Klauber J, Robra BP, Schellschmidt: Krankenhaus-Report 2002;2003;245-256
[17] Bialas E, Schuster M, Taube C, Diemer M, Bauer M: Fünf Jahre OP-Prozessdaten Benchmarking (2009 – 2013). Der aktuelle Stand des Programms von VOPM, DGAI/BDA und BDC. Anästh Intensivmed 2014;55:594-613
Quelle: f&w führen und wirtschaften im Krankenhaus 7/2020 (www.bibliomedmanager.de)
Auhuber T, Bialas E, Weiß A, Leonhardt P, Friederich P: LDF-OPF: Der Leistungsdichtefaktor für operative Fachabteilungen – eine neue Kennzahl zur Analyse der Leistungserbringung in der perioperativen Medizin. Passion Chirurgie. 2021 Januar/Februar; 11(01/02): Artikel 04_06.
Autoren des Artikels
Prof. Dr. med. Thomas Auhuber
Leiter BDC-Themen-Referat „Vergütungssystematik und Leistungsmanagement“ kontaktieren
Andreas Weiß
Klinikum Leverkusen gGmbH, LeverkusenDeutscher Verein für Krankenhaus-Controlling e.V., BerlinDr. Peter Leonhardt
Marien-Hospital GmbH; EuskirchenDeutscher Verein für Krankenhaus-Controlling e.V., BerlinProf. Dr. med. Patrick Friederich
Klinik für Anaesthesiologie, Operative Intensivmedizin und SchmerztherapieMünchen Klinik BogenhausenAkademisches Lehrkrankenhaus der Technischen Universität MünchenEnglschalkinger Straße 7781925München kontaktierenWeitere Artikel zum Thema
01.03.2019 DRG
DRG und Kodierung 2019 in der Chirurgie
Das G-DRG-System 2019 beinhaltet insgesamt 1.318 Fallpauschalen. Gegenüber dem Vorjahr bedeutet dies eine weitere Steigerung um 26 G-DRGs ausschließlich in der Gruppe der bewerteten Fallpauschalen. Die dem Institut für Entgeltsysteme im Krankenhaus (InEK) für die Kalkulation des G-DRG-Systems 2019 zur Verfügung stehenden Daten (Kalkulationsstichprobe) sind verbessert, da insgesamt 24 Krankenhäuser mehr, insbesondere auch in den Bereichen Orthopädie und Unfallchirurgie, nach einem verpflichtendem Losverfahren erfolgreich Daten geliefert haben.
01.09.2018 DRG
Was geschieht mit EBM und GOÄ?
Seit Jahren wird über eine Reform der ärztlichen Gebührenordnungen GOÄ und EBM diskutiert, gerungen, gekämpft und verzweifelt. Ebenfalls seit Jahren werden mehr oder weniger regelmäßig Wasserstandsmeldungen über tatsächliche oder vermeintliche Fortschritte publiziert.
30.10.2017 BDC|News
BDC-Pilotprojekt: Gleichbehandelt – ambulant wie stationär
Das Pilotprojekt ist durchaus gewagt. Es ist deutschlandweit das erste nennenswerte, das die medizinischen Sektoren „ambulant“ und „stationär“ tatsächlich verbindet, indem es sie gleichbehandelt. Bei der Bezahlung der Leistung durch die Kassen. Wird es ein Erfolg, dann hat er seine Wurzeln in Thüringen.
01.09.2017 DRG
DRG-Übungen: Rektum-Prolaps und hämorrhagische Diathese
Für die DRG-Kommission der Deutschen Gesellschaft für Chirurgie und des Berufsverbandes Deutscher Chirurgen sowie der AG Chirurgie der Deutschen Gesellschaft für Medizinische Informatik, Biometrie und Epidemiologie (GMDS)
Lesen Sie PASSION CHIRURGIE!
Die Monatsausgaben der Mitgliederzeitschrift können Sie als eMagazin online lesen.






















