01.09.2022 CME-Artikel
CME-Artikel: Subtrochantäre Femurfrakturen: eine operative Herausforderung?

CHIRURGIE
Subtrochantäre Femurfrakturen: eine operative Herausforderung?
Subtrochantäre Femurfrakturen gehören zu den hüftgelenknahen Frakturen und liegen definitionsgemäß in einem Bereich von bis zu fünf Zentimeter unterhalb des Trochanter minor. Die operative Behandlung subtrochantärer Femurfrakturen stellt nach wie vor eine Herausforderung dar, weil dieser Frakturtyp einige Besonderheiten aufweist, welche maßgeblich auf die Anatomie und ortsständige Biomechanik zurückzuführen sind. Ziel dieses Beitrages ist es, diese Besonderheiten darzustellen und nachfolgend bei der Planung und Durchführung der operativen Behandlung berücksichtigen zu können, um Komplikationen zu vermeiden.
Epidemiologie
Hüftgelenknahe Frakturen gehören zu den häufigsten Frakturen in Deutschland und werden aufgrund der demografischen Entwicklung weiter zunehmen [13]. Der Anteil der subtrochantären Femurfrakturen an diesem Gesamtkollektiv beträgt circa 25 Prozent. Dieser Frakturtyp weist eine zweigipflige Altersverteilung auf, wobei 90 Prozent der Patienten älter als 65 Jahre und 75 Prozent weiblich sind [7]. Der Osteoporose kommt somit eine große Bedeutung zu.
|
|
Klassifikation als Grundlage für das biologische Verständnis und der Entwicklung eines Versorgungskonzeptes
Die Einteilung der subtrochantäre Femurfrakturen erfolgt anhand von Röntgenaufnahmen in zwei Ebenen. Eine CT-Untersuchung ist hilfreich bei der Beurteilung von mehrfragmentären Frakturen, insbesondere bei Beteiligung des großen Trochantermassivs. Entsprechend der AO-Klassifikation werden Frakturen mit Lokalisation in dem Bereich von bis zu fünf Zentimetern unterhalb des Trochanter minor als subtrochantäre Femurfrakturen klassifiziert. Bereits Seinsheimer beschrieb, dass subtrochantäre Frakturen eine Beteiligung der Trochanterregion aufweisen können [14] (Abb. 1). Diese Aussage bestätigt sich mit Blick auf die Altersverteilung aus heutiger Sicht umso mehr: gerade bei älteren Patienten treten Übergangsformen mit per- und subtrochantärer Beteiligung auf. Durch die Frakturmorphologie entstehen verschiedene Ebenen der Instabilität (Abb. 1). Dabei beschreibt die Anzahl der Frakturstücke die Komplexität einer subtrochantären Fraktur aber nur unzureichend. Entscheidend ist die Zuordnung der an den jeweiligen Fragmenten ansetzenden äußerst kräftigen Rumpf- und Beinmuskulatur, durch deren Zug meist grob dislozierte Frakturmuster entstehen (Abb. 2). Dieses Wissen ist wichtig für die intraoperative Frakturreposition.
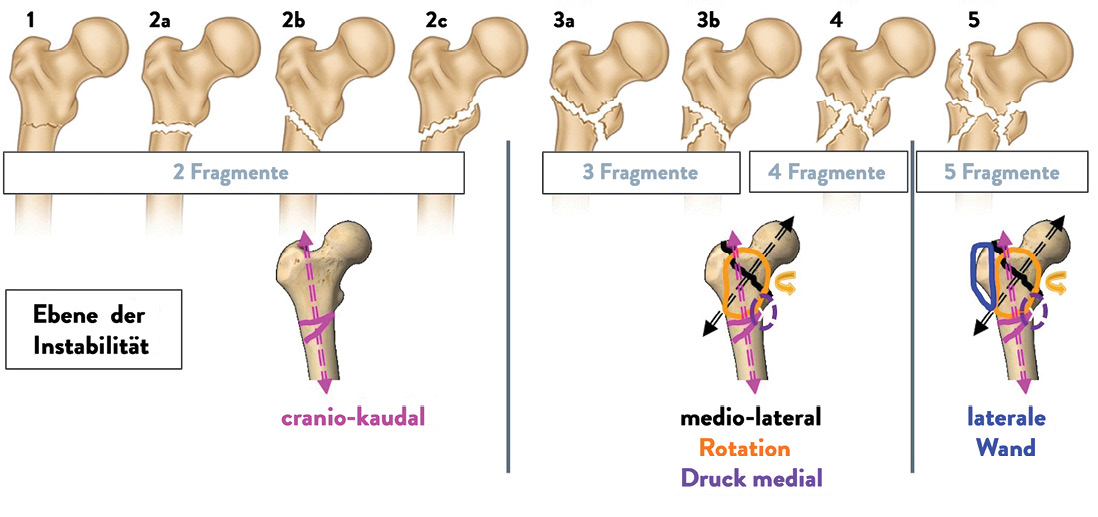
Abb. 1: Klassifikation der subtrochantären Frakturen nach Seinsheimer [modifiziert nach 18]
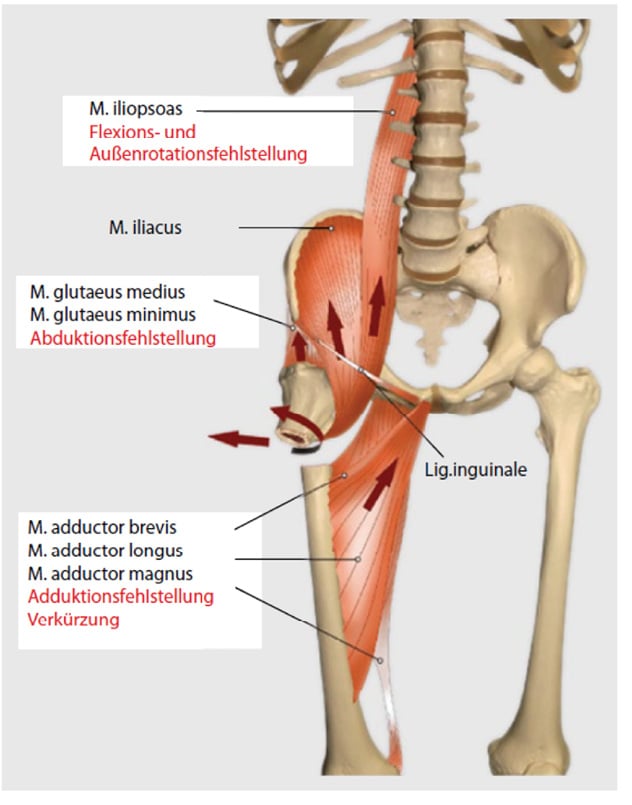
Abb. 2: Dislokationsrichtungen der Hauptfragmente durch den Muskelzug der hüftgelenknahen Muskulatur [modifiziert nach 17]
In der subtrochantären Region wirken ferner die größten Druck- und Zugkräfte auf den Bewegungsapparat des menschlichen Körpers [18, 3]. Somit kommt dem Anspruch, die Architektur des frakturierten Knochengerüstes wiederherzustellen, eine besondere Bedeutung zu. Die genannten Aspekte sind wichtige Bestandteile der Frakturanalyse. Mit Ausnahme der jungen, meist männlichen Schwerverletzten wird die subtrochantäre Fraktur dem Gebiet der Alterstraumatologie zugeordnet.
Entscheidend ist hierbei, dass biomechanische Erkenntnisse von Osteosynthesen, welche maßgeblich durch Forschung an „gesunden Knochen“ erlangt wurden, nicht ohne Weiteres auf eine osteoporotische Knochenstruktur übertragen werden können [12]. Ziel der operativen Behandlung muss die Freigabe zur Vollbelastung sein, da ältere Patient:innen eine Teilbelastung nicht einhalten können. Das angewandte Osteosyntheseverfahren muss also im wahrsten Sinne des Wortes „tragfähig“ sein.
Berücksichtigt werden sollte ebenso, dass in der Alterstraumatologie die Prognose des Gesamtbehandlungsergebnisses – auch bei optimaler operativer Frakturversorgung – maßgeblich vom Gesundheitszustand der Patienten:innen zum Zeitpunkt des Unfallgeschehens abhängt (sog. Gebrechlichkeit als Prognosefaktor [10]). Somit wird deutlich, dass es bei der operativen Behandlung subtrochantärer Femurfrakturen nur einen Versuch gibt, um das bestmögliche Ergebnis für die betroffenen Patient:innen erzielen zu können. Hierfür bedarf es einer guten Planung, beispielhaft dargestellt an nachfolgendem Versorgungskonzept.
Das Versorgungskonzept
Die Unterscheidung von patientenabhängigen und -unabhängigen (= chirurgischen) Risikofaktoren ist bei der Therapieplanung hilfreich. Risikofaktoren wie Diabetes, Nikotin, Kortisontherapie etc. sind wegen der notwendigen zeitnahen operativen Behandlung hinzunehmen. Basierend auf der oben beschriebenen Frakturanalyse sind aus chirurgischer Sicht folgende Aspekte für eine erfolgreiche operative Behandlung entscheidend:
- Wahl eines geeigneten Implantats
- Intraoperative Reposition der Fraktur
- Korrekte Positionierung des Implantats (Osteosynthese-Technik)
- Perioperatives multiprofessionelles Behandlungskonzept in der Alterstraumatologie
Die Implantatwahl
Die Osteosynthese stellt nach wie vor das führende Verfahren bei der primären Behandlung subtrochantärer Femurfrakturen dar, die Endoprothetik bleibt eine Ausnahme. Die konservative Therapie ergibt sich ausschließlich aus den Kontraindikationen für ein operatives Vorgehen. Bei der Osteosynthese stehen intra- und extramedulläre Implantate zur Verfügung. Als Vertreter der extramedullären Implantate sind insbesondere die 95°-Klingenplatte, die dynamische Hüftschraube (DHS), die dynamische Kondylenschraube (DCS), winkelstabile Plattensysteme wie die PF-LCP (proximales Femur Locking Compression Plate) zu nennen. Als Vertreter der intramedullären Implantate kommen cephalomedulläre Marknägel (Marknagel mit Schenkelhals- und Schaftkomponente) zur Anwendung. In der Mehrzahl werden dabei Trochantermarknägel (z. B. Gamma-Nagel [Fa. Stryker], PFN-A und LFN-A [Fa. Synthes/DePuy], etc.) verwendet, die antegrad über den Trochanter major eingebracht werden. Durch die intramedulläre Lage wirken weniger Hebelkräfte auf die Marknägel im Vergleich zu den von lateral auf das Femur aufgebrachten extramedullären Plattensystemen. Dies ist entscheidend, wenn aufgrund des Frakturmusters mit beispielsweise ausgedehnter Frakturzone im Bereich des Trochanter minor die mediale Abstützung geschwächt ist (vgl. instabile pertrochantäre Femurfrakturen). Aber auch bei der Diskussion für die Freigabe zur Vollbelastung in der postoperativen Nachbehandlung liegen die Vorteile aufseiten der Marknägel. In zahlreichen Studien erzielten intramedulläre Implantate bessere Ergebnisse in Bezug auf Funktion, Blutverlust, OP-Zeit, Dauer des Krankenhausaufenthalts und einer geringeren Revisionsrate [8, 11, 9].
Auch wenn intramedulläre Implantate zur operativen Versorgung subtrochantärer Femurfrakturen empfohlen werden, spielen extramedulläre Implantate nach wie vor eine wichtige Rolle in der Behandlung subtrochantärer Frakturen. Dies gilt insbesondere für Revisionseingriffe infolge von Implantatbrüchen, bei verzögerter Knochenbruchheilung oder Ausbildung einer Pseudarthrose und bei der Korrektur fehlverheilter Frakturen, unabhängig davon, welches Implantat beim Primäreingriff zum Einsatz kam. Im Falle einer Revision sollte insbesondere in der Alterstraumatologie die Indikation zur Endoprothese berücksichtigt werden.
Die Reposition
Bei der operativen Versorgung subtrochantärer Femurfrakturen gilt der Grundsatz: Reposition vor Osteosynthese! Der Versuch – insbesondere bei Verwendung cephalomedullärer Implantate –, die Reposition der Fraktur über das Implantat herbeizuführen, endet regelhaft in einem unzureichenden Repositionsergebnis mit der Gefahr des sekundären Implantatversagens [2]. Ist eine geschlossene Reposition nicht möglich, muss die Fraktur offen reponiert werden. Der rationale Einsatz von Cerclagen kann hierbei hilfreich sein [5, 16]. Erstens kann eine anatomische Reposition gehalten werden, bis das Implantat korrekt positioniert und befestigt wurde. Zweitens kann ein guter Knochenkontakt zwischen den Fragmenten erzielt werden, um die Knochenbruchheilung zu unterstützen. Die anatomische Reposition ist der Grundstein für ein erfolgreiches Behandlungsergebnis (Abb. 3).
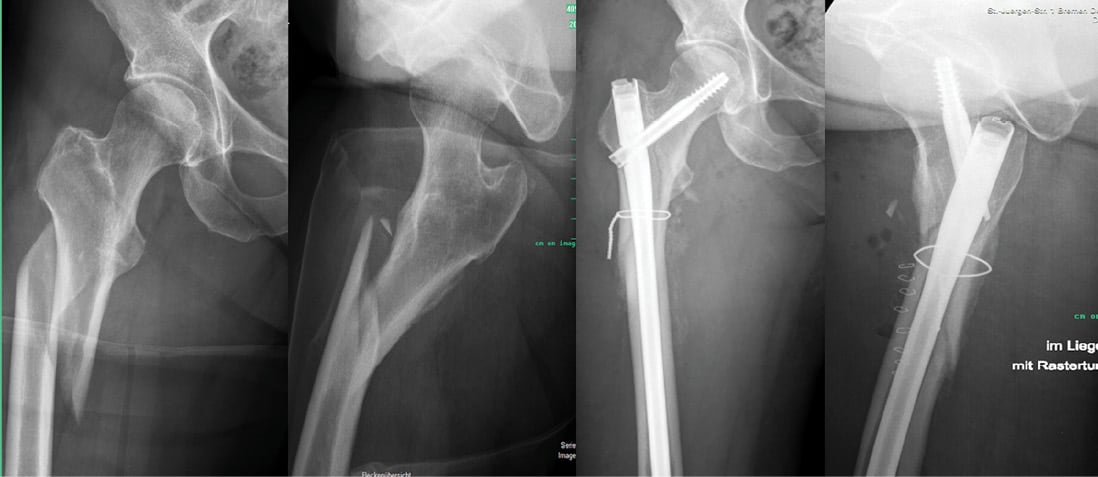
Abb. 3: Präoperative und postoperative Röntgenbilder einer subtrochantären Femurfraktur, Typ Seinsheimer 5
Operative Durchführung und Implantatpositionierung am Beispiel eines Trochanternagels
Hier gilt der Grundsatz: Ein Implantat ist nur so gut wie sein Anwender. Die korrekte Positionierung des Implantats stellt die konsequente Fortsetzung des Versorgungskonzepts nach der anatomischen Reposition dar. Bei der Verwendung eines Trochanternagels – als Vertreter der intramedullären Kraftträger – sind nachfolgend die entscheidenden operativen Schritte dargestellt (Abb. 4).
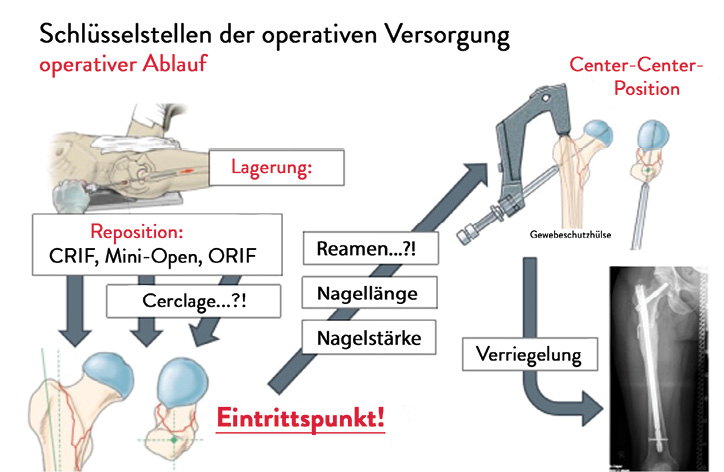
Abb. 4: Darstellung des strukturierten Operationsablaufs bei der Versorgung einer subtrochantären Femurfraktur mit einem Trochanternagel. Rot dargestellt sind die entscheidenden Schritte bei der operativen Durchführung [modifiziert und erweitert nach 15].
- Eintrittspunkt des Trochantermarknagels: Über den Eintrittspunkt definiert sich die Positionierung der Schenkelhalskomponente des Implantats. Ziel ist die sog. „Center-Center-Position“: die zentrale Positionierung der Schenkelhalskomponente im Femurkopf in beiden Röntgenebenen (a. p.; axial, 20°-Schrägaufnahme). Liegt der Eintrittspunkt zu weit dorsal, kommt die Schenkelhalskomponente im Femurkopf ventral zum Liegen. Entsprechend bei einem zu ventral gewählten Eintrittspunkt resultiert eine dorsale Position des Implantats im Femurkopf. Wird der Eintrittspunkt zu weit lateral gewählt, resultiert eine Varusstellung [3].
- Center-Center-Position im Femurkopf: Bei dezentraler Lage der Schenkelhalskomponente im Femurkopf kommt es bei dem Bewegungsablauf des Hüftgelenks zu Rotationskräften insbesondere unter Belastung, sodass ein Risiko zum Ausreißen des Implantats (Cut-out) besteht [6, 4]. Ferner sollte das Implantat so positioniert werden, dass die Tip-Apex-Distanz (TAD) unter 25 Millimetern liegt [1].
- Distale Verriegelung: Bei der Möglichkeit, eine doppelte Verriegelung im Schaftbereich vorzunehmen, sollte hierbei die Option einer dynamischen Bolzenpositionierung genutzt werden. So könnte bei radiologisch verzögerter Knochenbruchheilung eine sekundäre Dynamisierung erfolgen.
Anhand der nachfolgenden Abbildung können an postoperativen Röntgenbildern die aufgeführten operativen Arbeitsschritte nachvollzogen werden (Abb. 5).
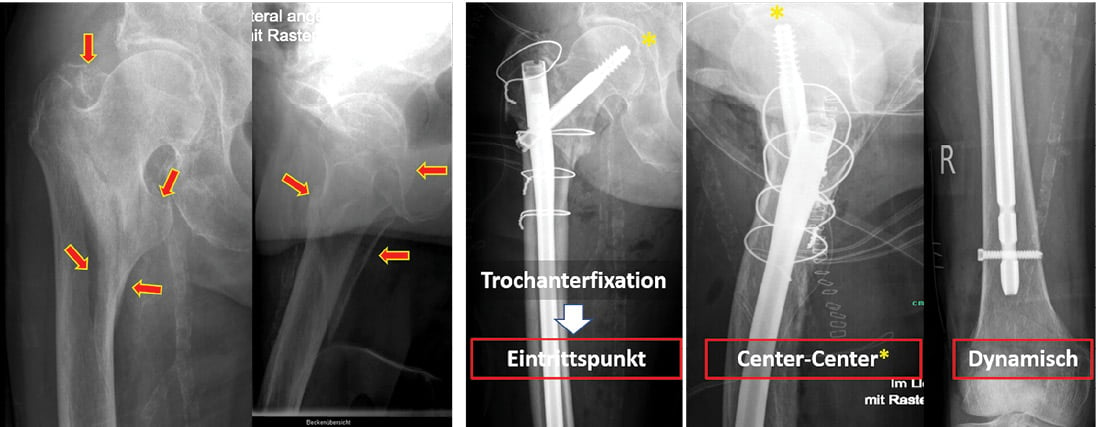
Abb. 5: Instabile Osteosynthese mit Bruch infolge der Ausbildung einer Pseudarthrose (75 J., weiblich). Die Prüfung ergab keinen Hinweis auf eine unzureichende Frakturreposition oder Fehlplatzierung des Implantats beim Primäreingriff. Die Patientin hatte multiple Frakturen an beiden unteren und oberen Extremitäten (Polytrauma). Wechsel des Nagels mit Ausräumung der Pseudarthrose und Anlagerung autologer Spongiosa. [eigener Fall]
Perioperatives multiprofessionelles Behandlungskonzept in der Alterstraumatologie
In der Alterstraumatologie wird das dargestellte Versorgungskonzept durch eine perioperative Abklärung der Indikation zur Durchführung einer zeitnahen geriatrischen (Früh-)Rehabilitation ergänzt. Die multiprofessionelle Behandlung geriatrischer Patient:innen gemeinsam durch Chirurg:innen und Geriater:innen führt insgesamt zu besseren funktionellen Behandlungsergebnisse, einer geringeren postoperativen Mortalität und zu weniger Heimeinweisungen [10]. Der Gemeinsame Bundesausschuss (G-BA) hat diesbezüglich bereits Vorgaben für die Behandlung hüftgelenknaher Frakturen im Jahr 2019 getroffen.
Indikation zur operativen Revision
Das Vorliegen einer instabilen Osteosynthese stellt die häufigste Indikation zur Revision dar. Ursächlich ist meist eine Pseudarthrose, für die in der Literatur eine Inzidenz von ca. 20 % beschrieben wird [3]. Pseudarthrosen haben ihre Ursache meist in einer Varus- oder Flexionsfehlstellung des proximalen Fragments oder in einer unzureichenden medialen Abstützung. Ein Infekt als Ursache muss ausgeschlossen werden.
Die erfolgreiche Revision beginnt mit der subtilen Analyse des vorherigen Eingriffs. Hier gelten die gleichen Kriterien wie bei der Planung der primären Osteosynthese: Anatomische Reposition? Regelgerechte Implantatlage? Besteht eine ausreichende mediale Abstützung? Die operativen Revisionen werden fast immer offen chirurgisch durchgeführt, insbesondere wenn intramedulläre Implantate gebrochen sind und/oder extramedulläre Implantate zum Einsatz kommen (Abb. 5). Extramedulläre Implantate haben den Vorteil, dass die Schenkelhalskomponente in einem Areal des Femurkopfs andernorts platziert werden kann als das vorherige Implantat (Abb. 6).
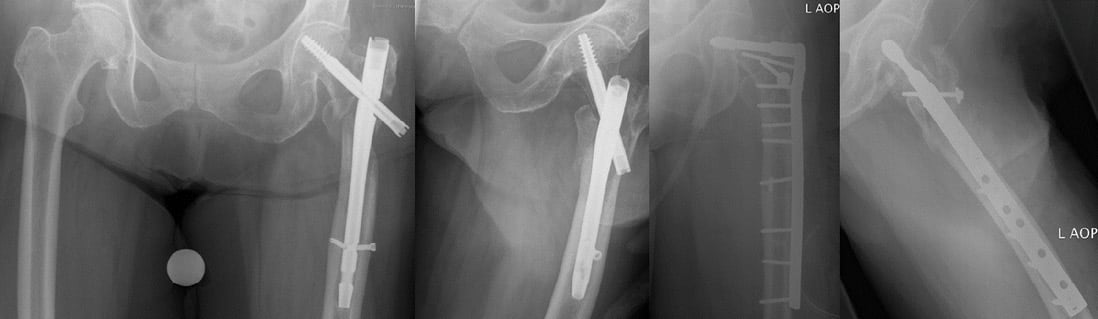
Abb. 6: Instabile Osteosynthese mit Kollaps der Fraktur und Ausbildung einer Pseudarthrose mit Flexionsfehlstellung des proximalen Hauptfragmentes (60 J., weiblich). Operative Revision mit einer DCS. Die Patientin konnte postoperativ eine Teilbelastung einhalten [eigener Fall].
Bei geriatrischen Patienten ist die Indikation zum Wechsel auf eine (modulare) Schaftprothese zu prüfen, um eine Vollbelastung postoperativ gewähren zu können (Abb. 7). Abweichungen von Torsionsstellungen im Vergleich zur Gegenseite stellen ebenfalls eine häufigere Komplikation dar (10° in bis zu 40 % der Fälle) [3]. Bei dem klinischen Verdacht sollte ein Torsions-CT im Seitenvergleich erfolgen. Derzeit fehlen Hinweise, ab welchem Differenzwert die Indikation zur Revision besteht. Im eigenen Vorgehen werden Torsionsabweichungen ab einer Differenz von 20° korrigiert, insbesondere wenn es sich um eine Innenrotationsabweichung handelt (erhöhte Sturzneigung). Neben der Fragestellung zwischen Reosteosynthese oder Prothese sollte das Implantat bei der Revision zum Einsatz kommen, dessen Handling sicher beherrscht wird, die beste Verankerung im Knochen ermöglicht und die höchste Belastbarkeit für die Nachbehandlung bietet.
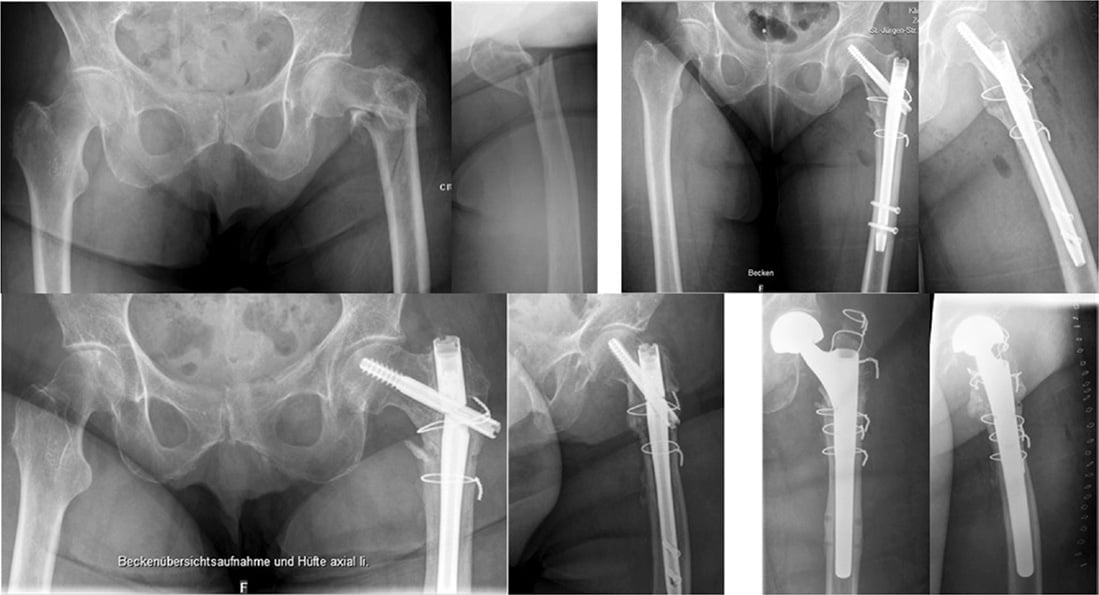
Abb. 7: Instabile Osteosynthese mit unzureichender medialer Abstützung bei Osteoporose (85 J., weiblich). Indikation zur modularen Schaftprothese mit Duokopf mit Freigabe zur Vollbelastung [eigener Fall].
Die Literaturliste erhalten Sie auf Anfrage via [email protected].

Korrespondierender Autor:
Dr. Knut Müller-Stahl
Chefarzt der Klinik für Unfallchirurgie und Orthopädie
Klinikum Bremen-Mitte
St. Jürgen Straße 1
28205 Bremen

Prof. Dr. Michael Paul Hahn
ehem. Chefarzt der Klinik für Unfallchirurgie und Orthopädie
Klinikum Bremen-Mitte
Chirurgie
Müller-Stahl K, Hahn MP: CME-Artikel: Subtrochantäre Femurfrakturen: eine operative Herausforderung? Passion Chirurgie. 2022 September; 12(09): Artikel 03_03.
Weitere Artikel zum Thema finden
Sie auf BDC|Online (www.bdc.de), Rubrik Wissen | Aus-, Weiter- und Fortbildung | CME-Artikel.
Weitere Artikel zum Thema
01.12.2023 CME-Artikel
CME-Artikel: Der Thoraxmagen
Ein Thoraxmagen tritt selten auf. Daher wird die Diagnose oft erst spät gestellt und eine entsprechende Therapie eingeleitet. Am Universitätsklinikum Augsburg wurden in den letzten 20 Jahren (von 2003 bis 9/2023) insgesamt 690 Patienten mit Thorax- bzw. Upside-down-Magen operiert. Basierend auf der aktuellen Literatur sowie eigenen Erfahrungen und Publikationen [1–3] ist dies ein Überblick zu Diagnostik, Operationsindikation und OP-Technik.
01.05.2023 CME-Artikel
CME-Artikel: Rückenschmerzen – Interventionelle Schmerztherapie
Erweitern Sie Ihre CME-Punkte, indem Sie nach dem Lesen des Artikels die Fragen dazu auf der eAkademie des BDC beantworten! Der Artikel „Rückenschmerzen – interventionelle Schmerztherapie“ ist für BDC-Mitglieder drei Monate kostenlos in ihr Konto gebucht! Loggen Sie sich auf www.bdc-eakademie.de ein: Einfach starten!
29.07.2022 Wissen
International Surgical Week demnächst in Wien
Vom 15. bis zum 18. August 2022 findet in der Hofburg in Wien die International Surgical Week ISW 2022, der 49. Weltkongress der International Society of Surgery ISS/SIC, statt.
03.07.2022 Aus-, Weiter- & Fortbildung
CME-Artikel: Lipödem: Diagnostik, Therapie und Kostenübernahmen
Bis vor einigen Jahren war das Lipödem noch ein eher unbekanntes Erkrankungsbild. Dann rückte diese Erkrankung in den wissenschaftlichen aber vor allem in den medialen Fokus, insbesondere in den Sozialen Medien. Dadurch wurden nicht nur Medizinerinnen und Mediziner auf das Lipödem aufmerksam, sondern auch viele vermeintlich Betroffene.
Lesen Sie PASSION CHIRURGIE!
Die Monatsausgaben der Mitgliederzeitschrift können Sie als eMagazin online lesen.