Etwa in der Mitte der Weiterbildungszeit dürften sich Kollegen öfter die Frage stellen: „Wie geht es für mich nach dem Facharzt weiter?“. Nur selten ist die spontane Antwort „Na klar, ich lasse mich nieder!“. Wenn nicht im Einzelfall eine spezielle regionale oder familiäre Verbundenheit zu einer chirurgischen (oder orthopädischen) Praxis besteht, wird die Niederlassung häufig mehr oder weniger als eine Notlösung und nicht als ein echtes Karriereziel betrachtet. Warum ist das eigentlich so?
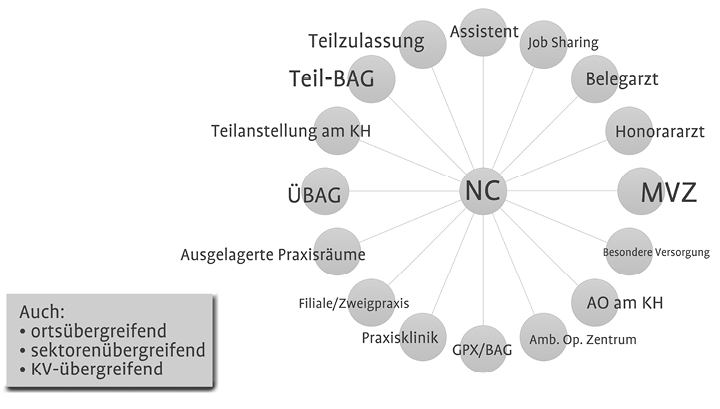
Leider ist der Blickwinkel von der Klinik auf die chirurgischen Praxen häufig noch von überkommenen Vorstellungen der Tätigkeit in der Niederlassung geprägt. Während in früheren Zeiten tatsächlich die Grundversorgung und die Nachbehandlung von Krankenhausfällen die Tätigkeit des niedergelassenen Chirurgen dominierte, haben sich heute viele Praxen ein Profil in chirurgischen Spezialdisziplinen erarbeitet. Zunehmend löst sich auch die strenge Trennung und das tradierte gegenseitige Misstrauen zwischen Krankenhäusern und Facharztpraxen, sodass die politisch gewünschte und geforderte intersektorale Kooperation an Fahrt gewinnt. Die folgende Abbildung (Abb. 1) wirft ein Schlaglicht auf die vielfältigen Möglichkeiten, die sich heutzutage im Bereich der Niederlassung und in der Kooperation mit Krankenhäusern bieten.
„Kann ich in der Praxis überhaupt weiter operieren?“
Bekanntermaßen hat sich das Spektrum der ambulant durchführbaren Eingriffe in den letzten Jahrzehnten massiv erweitert (Tab. 1). Zu den Zeiten der handchirurgischen Weiterbildung des Autors in den 1980er Jahren wurden Patienten nach einer Dupuytren-Operation noch mindestens eine Woche stationär behandelt. Heutzutage wird dieser Eingriff regelmäßig ambulant in der Praxis durchgeführt. So ergibt sich für den niedergelassenen Chirurgen ein breites Spektrum von Operationen, die ambulant oder auch stationär mit Belegarzt-Betten oder im Rahmen einer Kooperation durchgeführt werden können. Nicht zu unterschätzen ist dabei der (von den Klinikern schmerzlich vermisste) große Vorteil, die eigenen Patienten von der Diagnose und Indikationsstellung über den operativen Eingriff und die Nachbehandlung bis zur Rehabilitation persönlich und durchgehend betreuen zu können.
Tab. 1: Liste der am häufigsten abgerechneten ambulanten und belegärztlichen operativen Eingriffe (Quartal 4/2012, Quelle: KBV)
|
Rang |
OPS-Codes |
Kurztext |
Anzahl |
|
1 |
5-895 ff. |
Exzisionen mit primärem Wundverschluss |
64.210 |
|
2 |
5-056.40 |
Karpaltuwnnelspaltung |
21.263 |
|
3 |
5-385.70 |
Crossektomie und Stripping V. saph. magna |
14.429 |
|
4 |
5-849.0 |
Ganglion Entfernung an der Hand |
9.651 |
|
5 |
5-385.96 |
Exhairese Seitenastvarize |
9.581 |
|
6 |
5-812.5 |
ASK und Meniskusteilresektion |
8.853 |
|
7 |
5-640.3 |
Frenulum- und Präputialplastik |
5.627 |
|
8 |
5-493.29 |
Hämorrhoiden Op., z. B. Milligan-Morgan |
4.970 |
|
9 |
5-492.00 |
Exzision v. erkranktem Gewebe am Analkanal |
4.630 |
|
10 |
5-780.6w |
Inzision am Knochen: Phalangen Fuß |
4.028 |
|
11 |
5-840.81 |
Tenolyse Beugesehne Langfinger |
3.824 |
|
12 |
5-849.5 |
Radikale Exzision Hand, erw. Präparation (TU) |
3.320 |
Allerdings bietet das wettbewerbliche Umfeld im niedergelassenen Bereich keinen Raum für „trial and error“ und für eine Lernkurve. Das bedeutet, dass schon vor der Niederlassung eine hohe operative Expertise und Erfahrung erworben werden muss. Dies dürfte unter den heutigen Rahmenbedingungen in der Weiterbildung nur für ein begrenztes Spezialgebiet realisierbar sein. Dies ist wichtig im Hinblick auf das Karriereziel Niederlassung, denn bis dahin muss neben der allgemeinen fachlichen Kompetenz auch die Sicherheit bei angestrebten Operationen erreicht sein.
Häufig durchgeführte ambulante und belegärztliche Operationen:
- Oberflächenchirurgie
- Gelenkchirurgie: ASK und Endoprothetik, Kreuzbandersatz
- Hernienchirurgie: offen (und endoskopisch)
- Proktologie und Dickdarmchirurgie
- Gefäßchirurgie: überwiegend Venen
- Hand- und Fußchirurgie
- Kinderchirurgie (-urologie)
- selten auch Traumatologie (ohne ICU), Wirbelsäule, Portchirurgie
„Ich möchte mich nicht durch Geschäftsführung und Abrechnung belasten“
In einer chirurgischen Einzelpraxis ist es natürlich unumgänglich, dass sich der Inhaber auch gleichzeitig als Unternehmer engagiert. Abrechnung, Schriftverkehr mit der Kassenärztlichen Vereinigung, der Ärztekammer und der BG, Personalführung und Verwaltung, Qualitätssicherung und Managementaufgaben binden erhebliche zeitliche Ressourcen. Dies ist auch ein wichtiger Grund dafür, dass heute im fachärztlichen Bereich der Trend zu größeren Berufsausübungsgemeinschaften geht. Dieser Begriff umfasst zahlreiche denkbare Modelle der Kooperation von zwei oder mehr ärztlichen Kollegen mit gleicher oder auch unterschiedlicher Facharztqualifikation (Abb. 1). Dies ermöglicht es, neu in die Gemeinschaft eintretende Kollegen zunächst oder auch dauerhaft von administrativen Aufgaben freizustellen. In größeren Gemeinschaften kann diese „nicht-chirurgische“ Tätigkeit auch an einen ärztlichen oder nicht-ärztlichen Geschäftsführer delegiert werden.
Einen gewissen Sinn für betriebswirtschaftliche Fragestellungen sollte aber jeder niedergelassene Chirurg mitbringen oder zumindest im Laufe der Einarbeitung entwickeln. Es ist für den Einstieg in die Niederlassung aber zumindest in größeren Gemeinschaften nicht mehr erforderlich, gleichzeitig sofort auch als Manager zu fungieren. Darüber hinaus darf aber nicht übersehen werden, dass heute in nahezu allen Führungspositionen, also auch als Chefarzt im Krankenhaus, betriebswirtschaftliches Engagement und Know-how erwartet werden.
„Ist die Niederlassung nicht ein großes Risiko mit riesigen Investitionen?“
Die Neugründung einer chirurgischen Praxis ist zurzeit praktisch ausgeschlossen, weil bundesweit eine nahezu komplette Niederlassungssperre für Chirurgen besteht. Der Einstieg in die Niederlassung erfolgt daher regelmäßig durch die Übernahme einer bestehenden Praxis oder aber als „gleitender“ Einstieg im Rahmen einer Anstellung bzw. Eintritt in eine Gemeinschaftspraxis oder einem MVZ. Hier gibt es erhebliche Unterschiede zwischen städtischen und ländlichen Gebieten.
Während viele niedergelassene Kollegen in Kleinstädten und in der Peripherie große Schwierigkeiten haben, überhaupt Interessenten für einen Einstieg bzw. eine Übernahme zu finden, werden in den Großstädten und Ballungsgebieten teilweise erhebliche Summen als Ablöse für den ideellen Wert einer Praxis gefordert. Die Niederlassungschancen verhalten sich dementsprechend leider reziprok zu den Wünschen vieler junger Mediziner.
Während bei einer Neugründung tatsächlich erhebliche Investitionen finanziert werden müssten relativiert sich das wirtschaftliche Risiko beim „gleitenden“ Übergang. Da der Markt an Niederlassungswilligen aktuell sehr begrenzt ist, werden von den abgebenden Kollegen häufig attraktive Modelle des schrittweisen Einstiegs in eine Praxis angeboten. Es ist ein gängiges Vorgehen in Gemeinschaftspraxen, neue Kollegen auf Wunsch zunächst anzustellen und die Option zu schaffen, sich später als Partner in das Unternehmen einzukaufen. Dies ermöglicht allen Beteiligten eine Probephase mit begrenztem finanziellem Risiko.
Aber auch in einer Einzelpraxis ist ein gleitender Übergang durch das sogenannte Jobsharing möglich. Dabei teilen sich Senior- und Junior-Partner eine Zulassung als Vertragsarzt. Leider sind manche dieser alternativen Konstruktionen teils mit rigiden Honorardeckelungen verbunden, was die Attraktivität vermindert.
Insgesamt bieten sich allerdings seit der politisch ausdrücklich gewollten Flexibilisierung der Niederlassung seit dem Vertragsarztrechtsänderungsgesetz (VÄndG) vielfältige kreative Gestaltungsmöglichkeiten. Dazu bieten alle kassenärztlichen Vereinigungen und auch der BDC individuelle Beratungen an.
„Man hört so viel vom Regress-Risiko“
Finanzielle Rückforderungen der Krankenkassen bzw. Prüfgremien für „unwirtschaftliches Verordnungsverhalten“ können tatsächliche existenzgefährdende Ausmaße annehmen. Daher tritt der BDC seit jeher dafür ein, die Regress-Verantwortung der Ärzte komplett abzuschaffen. Arzneimittelregresse spielen für niedergelassene Chirurgen praktisch keine Rolle. Dagegen sind massive Rückforderungen wegen angeblich zu viel verordneter physikalischer Therapie – v. a. Krankengymnastik – bekannt geworden. Obwohl auch dies grundsätzlich inakzeptabel ist, muss doch festgestellt werden, dass sich dieses Problem auf wenige Einzelfälle beschränkt und, dass bei genauerer Beachtung der Richtlinien und Ausnutzung aller Möglichkeiten der Kennzeichnung von Praxis-Besonderheiten, Heilmittelregresse äußerst unwahrscheinlich sind. Darüber hinaus hat der Gesetzgeber jetzt regelmäßig eine Beratung des Arztes vor den vollzogenen Regress gestellt, sodass dieses Thema mehr ein emotionales als ein reales Niederlassungshindernis darstellt.
„Welche Säule der Weiterbildung ist günstig für die Niederlassung?“
Bereits 2007 hat der Autor darauf hingewiesen [1], dass es für die Niederlassung empfehlenswert ist, sich zu spezialisieren. Die Kernaussagen dieses Artikels sind unverändert gültig, denn leider ist es zunehmend finanziell unattraktiv, eine chirurgische Praxis ausschließlich im Bereich der Grundversorgung zu betreiben. Ohne budgetfreie Zusatzhonorare, z. B. aus operativen Leistungen, ist insbesondere eine chirurgische Einzelpraxis ein betriebswirtschaftliches Abenteuer. Zumindest eine D-Arzt-Zulassung sollte angestrebt werden, damit hierdurch Zusatzhonorare aus der Einzelleistungsvergütung nach der UV-GOÄ erzielt werden können. Dies setzt nach den aktuellen Bestimmungen der DGUV den Facharzt für Orthopädie und Unfallchirurgie voraus. Zusätzlich muss nach der Facharztanerkennung ein Jahr klinische Tätigkeit in einem Krankenhaus nachgewiesen werden, das mindestens die Zulassung zum Verletzungsartenverfahren (VAV) der Berufsgenossenschaften hat [2].
Ein erheblicher Anteil der chirurgischen Klientel in der Praxis klagt über Beschwerden an den Bewegungsorganen oder stellt sich mit Unfallverletzungen vor, sodass die Säule Orthopädie und Unfallchirurgie erste Priorität für die Niederlassung hat. Die meisten chirurgischen Praxen haben hier ihren Tätigkeitsschwerpunkt. Bei speziellen operativen Kompetenzen eröffnen aber auch die Säulen Viszeralchirurgie, Gefäßchirurgie, Kinderchirurgie und plastische Chirurgie attraktive Betätigungsfelder. Natürlich ist auch eine Niederlassung mit dem Schwerpunkt Allgemeinchirurgie möglich, allerdings sollte auch dann eine operative Spezialität zusätzlich im Repertoire sein.
Beispiele für Spezialisierungen in der Niederlassung
- Hernienzentrum Berlin- Spandau
- End- und Dickdarmzentrum Hannover
- Gelenkzentrum Schaumburg
- Zentrum für Hand- und Fußchirurgie Hannover Döhren
- Wirbelsäulenzentrum Hannover und Hildesheim Facharztpraxen für Neurochirurgie, Orthopädie und Unfallchirurgie
Da die Grundversorgung unattraktiv ist und ein ungebrochener Trend zur Spezialisierung in den chirurgischen Praxen besteht, ist damit zu rechnen, dass sich in den nächsten Jahren ein Versorgungsdefizit der chirurgischen Grundleistungen aufbauen wird. In der Gebührenordnung (EBM) wurden schon Stützungsmaßnahmen (Zuschläge für die Grundversorgung) eingeführt, die aber bei weitem nicht ausreichen, dem Trend zur Spezialisierung entgegen zu wirken. Es ist anzunehmen, dass bei einem spürbaren Mangel weitergehende Regelungen kommen werden, die möglicherweise die finanzielle Attraktivität der chirurgischen Basistätigkeit in der Niederlassung wieder erhöhen könnten.
„Wie komme ich an eine Kassenzulassung?“
Sofort nach dem bestandenen Facharzt-Examen kann die Eintragung in das Arztregister beantragt werden. Diese ist Voraussetzung für alle Tätigkeiten im niedergelassenen Bereich (außer Vertretungen). Der Antrag ist an die kassenärztliche Vereinigung (KV) des aktuellen Wohnortes zu richten. Dabei ist es nicht schädlich, sich später auf einen Vertragsarztsitz in einem anderen KV-Bereich zu bewerben.
Die Bewerbung auf einen Vertragsarztsitz erfordert einen Antrag beim zuständigen Zulassungsausschuss. Dieser muss bei mehreren Bewerbern auf einen Sitz eine Auswahl nach gesetzlich festgelegten Kriterien treffen. Dabei spielen vor allem die fachliche Eignung und die Dauer der beruflichen Tätigkeit eine Rolle. Auch Anstellungen bei einem Vertragsarzt sind genehmigungspflichtig und erfordern (bis auf wenige Ausnahmen) eine Vertragsarztzulassung. Für das Antragsverfahren bieten alle kassenärztlichen Vereinigungen durch Niederlassungsberater ihre Unterstützung an.
Im kleinstädtischen Bereich zeichnet sich auch bei den Fachärzten bereits ein Nachwuchsmangel ab, sodass die KVen motiviert sind, Interessenten zu unterstützen. In Ballungsgebieten steht dagegen meist der Wettbewerb um eine ausgeschriebene Niederlassungsmöglichkeit im Vordergrund. Dort empfiehlt es sich, im Vorfeld engen Kontakt zu der angestrebten Praxis bzw. Gemeinschaft aufzubauen, da auch die Präferenzen des Abgebers bei der Entscheidung des Zulassungsausschusses eine gewisse Rolle spielen.
Örtliche Flexibilität verbessert die Chancen auf eine Zulassung erheblich. Wenn z. B. in Berlin keine Zulassung zu ergattern wäre würde der Blick auf das umgebende Brandenburg sicher schon zahlreiche Niederlassungs-Chancen bieten. Da im Zuge des sich anbahnenden Ärztemangels die Residenzpflicht des Vertragsarztes aufgehoben wurde, wäre sogar das Pendeln mit Wohnung in der Großstadt und Arbeit in der Peripherie denkbar.
„Welche Beratung bietet der BDC?“
Das Referat niedergelassene Chirurgen besteht aus mehr als 30 niedergelassenen Chirurgen in allen Bundesländern, die als kompetente Ansprechpartner vor Ort fungieren können. Eine Übersicht findet sich auf der Homepage des BDC.
Für alle Fragen zur Niederlassung steht gerne auch der Autor als Referatsleiter des BDC zur Verfügung.
Beim Jahreskongress der DGCH (im Jahr 2017 in München) werden regelmäßig kostenfreie BDC-Seminare zur Vorbereitung auf die Niederlassung angeboten. Beim Bundeskongress Chirurgie in Nürnberg können Einzelberatungen über den BDC vereinbaren.
„Ich bin mir unsicher, ob das etwas für mich ist!“
Die Arbeitswelt des niedergelassenen Chirurgen unterscheidet sich tatsächlich in vielerlei Hinsicht grundlegend von der Tätigkeit im Krankenhaus. Aufgrund von theoretischen Beschreibungen ist kaum zu beurteilen, ob einem diese Art der Berufsausübung liegen würde. Daher empfiehlt es sich dringend, einen Test unter realen Bedingungen durchzuführen: Eine Hospitation in einer chirurgischen Praxis kann schon erste Einblicke vermitteln. Besser geeignet ist jedoch eine Praxisvertretung, zumindest für einige Tage.
Kontakt zu einem der mehr als 3.000 niedergelassenen Chirurgen bekommen Sie z. B. über das Portal Chirurgie-Suche.de des BDC oder über Ihren BDC-Regionalvertreter. Vielleicht ergeben sich aus einer Praxisvertretung ein persönlicher Kontakt und eine Perspektive für eine Kooperation und spätere Praxisübernahme.
Der Autor würde sich freuen, wenn dieser Artikel Ihre Neugier auf die Niederlassung geweckt haben sollte und steht gerne für alle Auskünfte und eigenen Erfahrungen aus der mehr als 25-jährigen Tätigkeit als niedergelassener Chirurg zur Verfügung.
Literatur
[1] Kalbe P (2007): Welchen Chirurgentyp braucht die chirurgische Praxis der Zukunft? Chirurg, Sep; Suppl:292-4.
[2] Kalbe P (2015): H-Arzt- und D-Arzt-Praxen, was passiert derzeit? Trauma Berufskrankh [Suppl 3] 18: S281-286.
Kalbe P. Karriere in der Niederlassung – Eine attraktive Alternative. Passion Chirurgie. 2016 September, 6(09): Artikel 02_02.