In den 1930er-Jahren wurde durch die Chirurgen Sauerbruch und Kirschner der Grundstein für eine Überwachung und Pflege von Frischoperierten auf sogenannten Wachstationen gelegt. In den nachfolgenden Jahren, vor allen Dingen nach dem Zweiten Weltkrieg, wurde verstärktes Augenmerk auf speziell geschulte Pflegekräfte gelegt. Die organisatorische Leitung oblag damals grundsätzlich der Chirurgischen Klinik, oft wurden Anästhesisten als ärztliche Leitung mit der Betreuung der Schwerkranken beauftragt. Sie standen dann in Lohn und Brot der Chirurgie. In den frühen 60er-Jahren entwickelte sich hieraus, auch unter Zutun der Chirurgie in Deutschland, die Betreuung der sogenannten Aufwachräume durch die Anästhesie – die Wachstation verblieb weiterhin in der bekannten Struktur. Ende der 60er erwuchs schließlich auf der Nürnberger Tagung die Grundlage der jetzigen fachübergreifenden Intensivmedizin, mit der medizinischen Leitung durch einen in der Intensivmedizin erfahrenen Arzt oder einer Ärztin. In den nächsten Jahren entstand daraus das Konstrukt der interdisziplinären Intensivstation unter fachspezifischer Betreuung des Grundleidens.
Nicht erst seit der Corona-Krise wird verstärktes Augenmerk auf diese spezialisierten Einheiten und deren Bettenanzahl gelegt: So waren im Jahre 2004 22.961 Betten bei 1.798 Krankenhäusern mit Intensivstationen vorhanden, im Jahre 2020 nun 27.612 Betten verteilt auf 1.106 Krankenhäuser (7.470 Intermediate-Care-Betten wurden separat erfasst). Die gesamte Chirurgie gab 2004 8.938 aufgestellte Intensivbetten mit einem Nutzungsgrad von 75,8 % an. 16 Jahre später waren es 6.506 Betten bei rund 66 % Nutzungsgrad. Allerdings wurde 2020 die Fachabteilung Intensivmedizin mit 7.006 Betten und einem Nutzungsgrad von 71,1 % zusätzlich aufgeführt. Eine Abwanderung der Intensivbetten unter chirurgischer Ägide liegt auf der Hand bei eigentlicher Zunahme der Intensivbehandlungskapazitäten.
Die Situation in der Weiterbildung
Nach Abschaffung des Common-Trunks im Rahmen der Basisweiterbildung Chirurgie wurde 2021 mit der jüngsten Weiterbildungsordnung nur noch der Zeitraum definiert, welcher in der Intensivmedizin abgeleistet werden muss: Zur Anwendung kann hier die Chirurgie oder ein anderes passendes Gebiet kommen. Eine fachfremde Ableistung ist dadurch möglich geworden. Ein weiterer Unterschied ist die nun nicht mehr vorgegebene zeitliche Abfolge im Rahmen der Ausbildung. Zudem können in fast allen der Spezialisierungen mehr als sechs Monate Intensivmedizin (bis zu 12 Monate) für die Zeit der unmittelbaren Patientenversorgung wie Notfallaufnahme oder anderer Tätigkeit angerechnet werden. Die notwendigen Kenntnisse und Fertigkeiten unterscheiden sich auch in den weiteren chirurgischen Spezialisierungen nicht.
Material und Methoden
Zwischen dem 27.02.23 und 08.05.23 (71 Tage) wurde eine online ausfüllbare anonyme Umfrage auf den deutschen Webservern der Lamano GmbH und Co. KG aus Berlin (www.lamapoll.de, zertifiziert nach ISO 27001, BS-7799 TÜV) durchgeführt. 42 Fragen waren unterteilt in die Überbegriffe Demographie, eigene Intensivstation, Interdisziplinäre Intensivstation, Intermediate-Care Station und Feedback. Die prospektiven Teilnehmer (Chefarzt/-ärztin, ltd. Oberarzt oder -ärztin der Intensivstation) wurden durch fünf zeitlich verzögerte Mailings der chirurgischen Fachgesellschaften, der Dachgesellschaft und des Berufsverbandes auf die Umfrage hingewiesen.
Die Fragen in unterschiedlichen Arten waren auf vier Seiten verteilt und unabhängig voneinander zu beantworten. Dem Konzept des Onlinetools geschuldet war es nicht möglich, Bedingungen zu definieren, um Themenblöcke nicht auszulassen oder konditional zu bearbeiten.
Ergebnisse
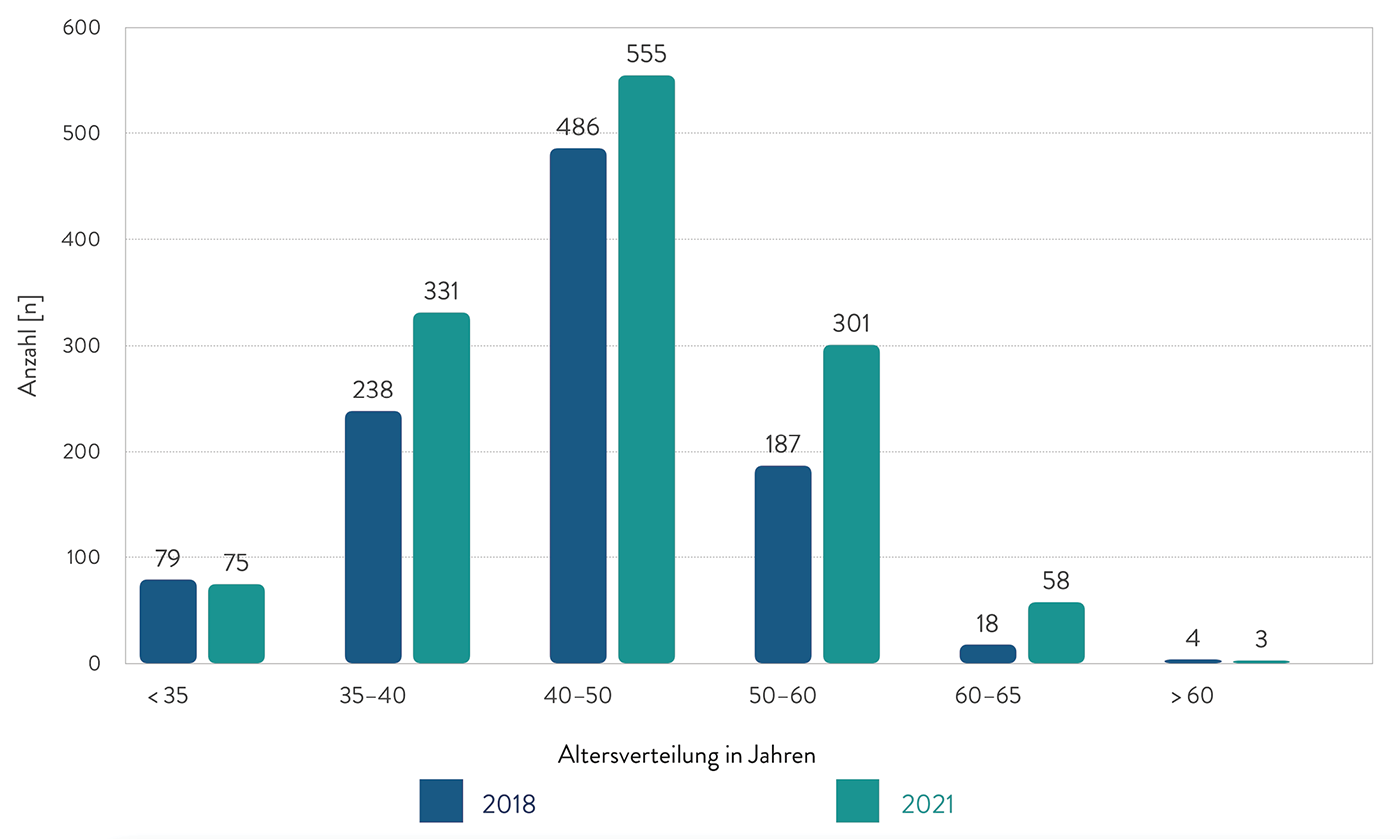
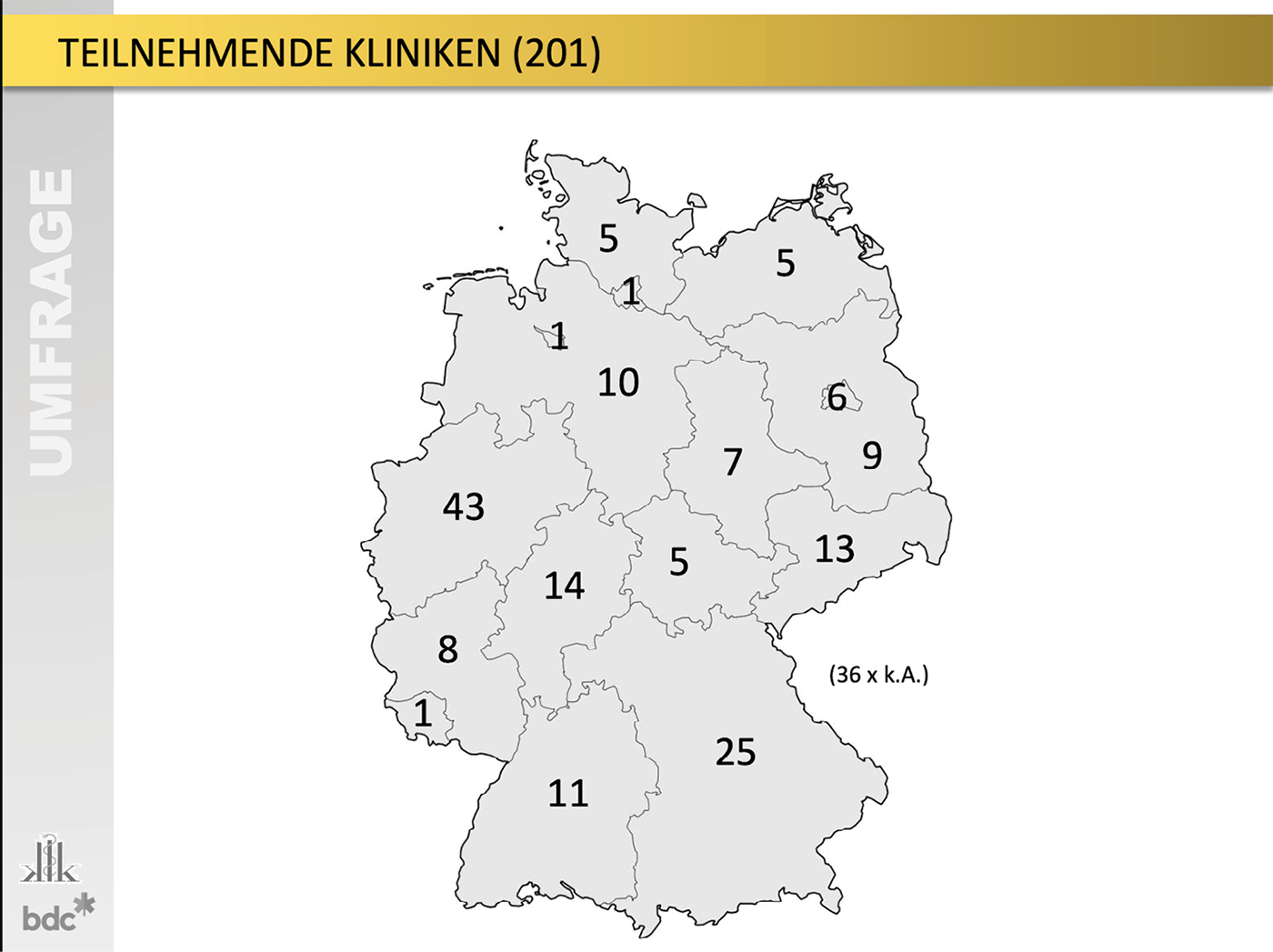
Von 1.106 Teilnehmenden füllten 181 die Umfrage aus, 170 davon komplett. Die mittlere Bearbeitungszeit betrug 5:42 Minuten.
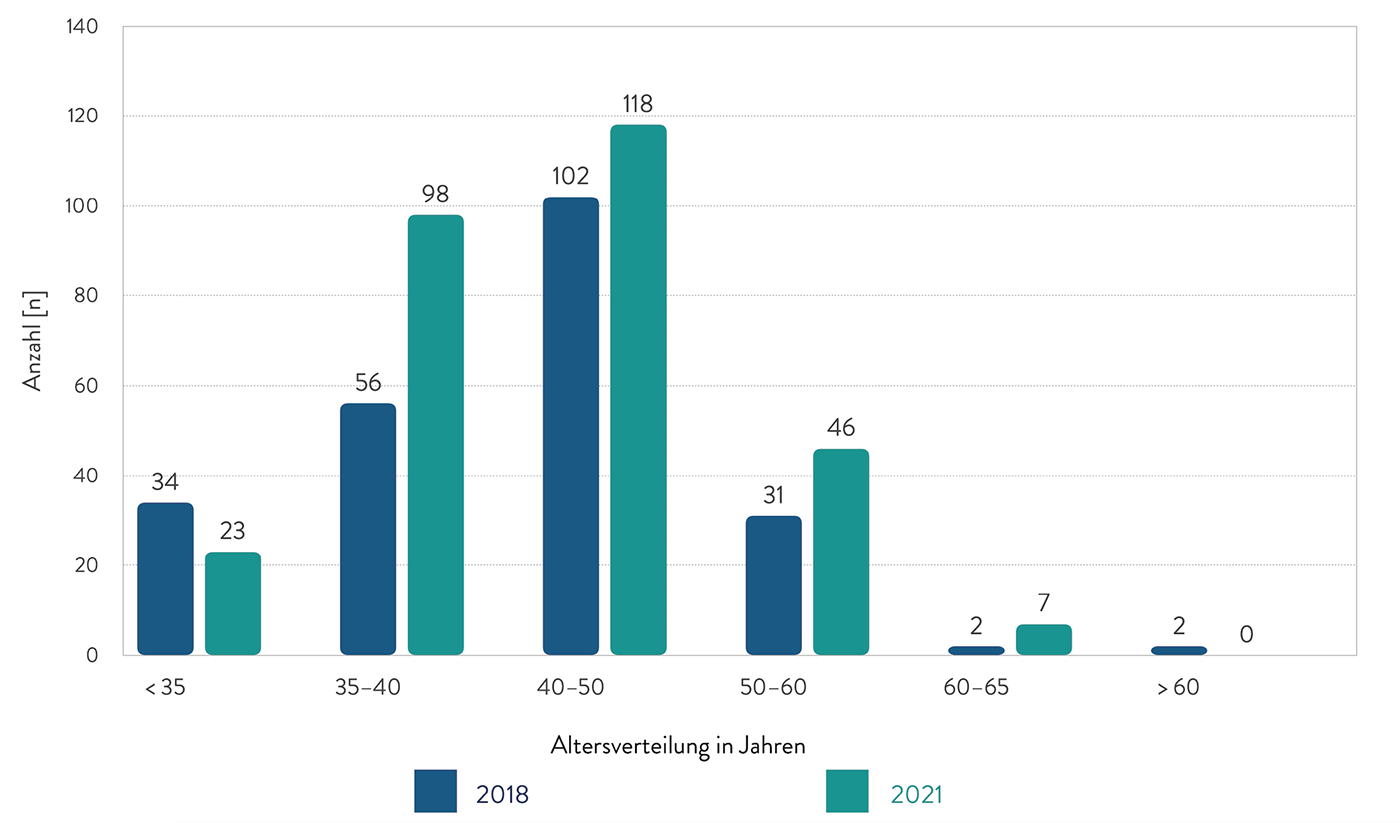
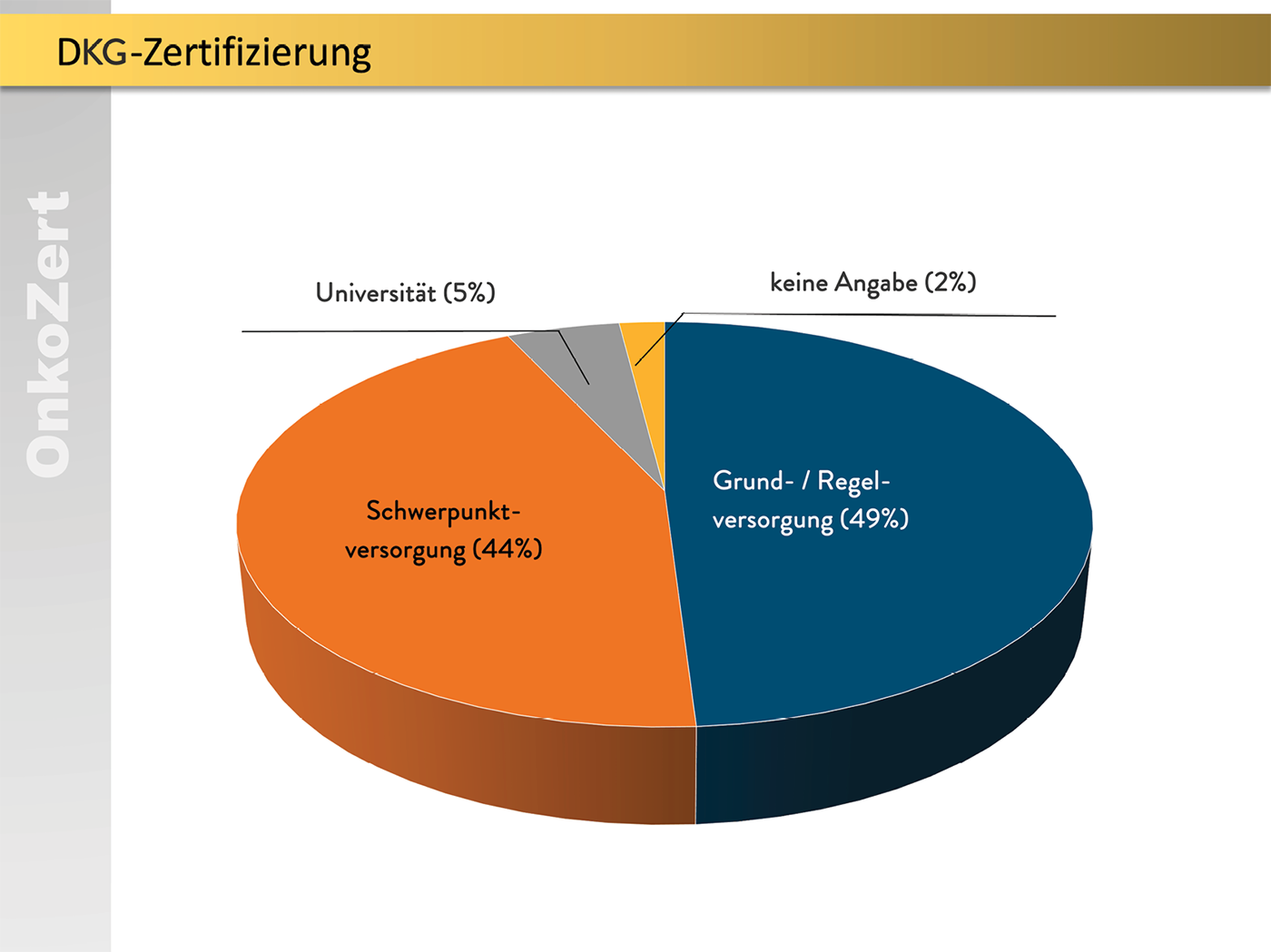
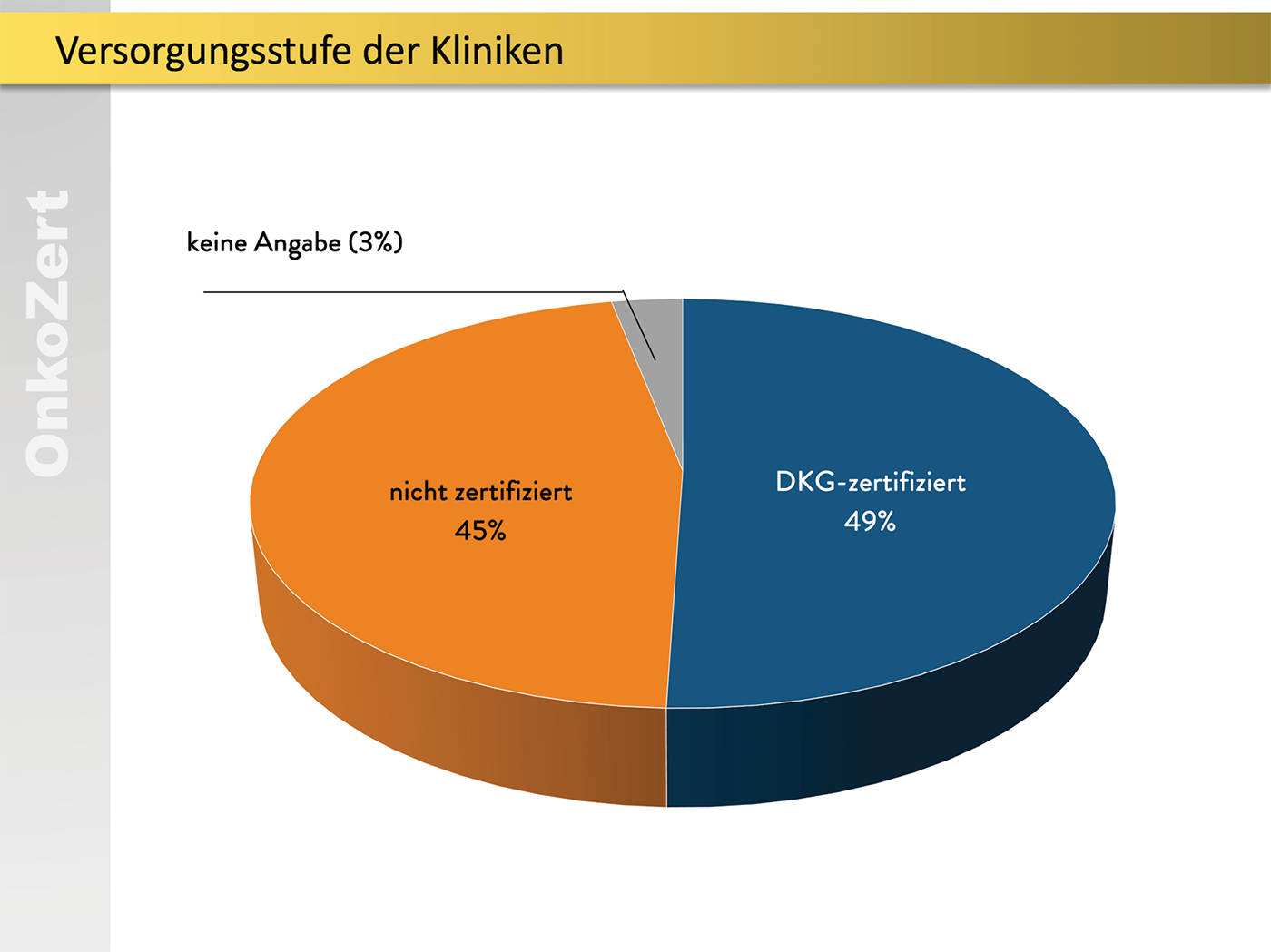
Die teilnehmenden Kliniken verteilten sich über alle Versorgungsstufen und Fachrichtungen der Chirurgie.
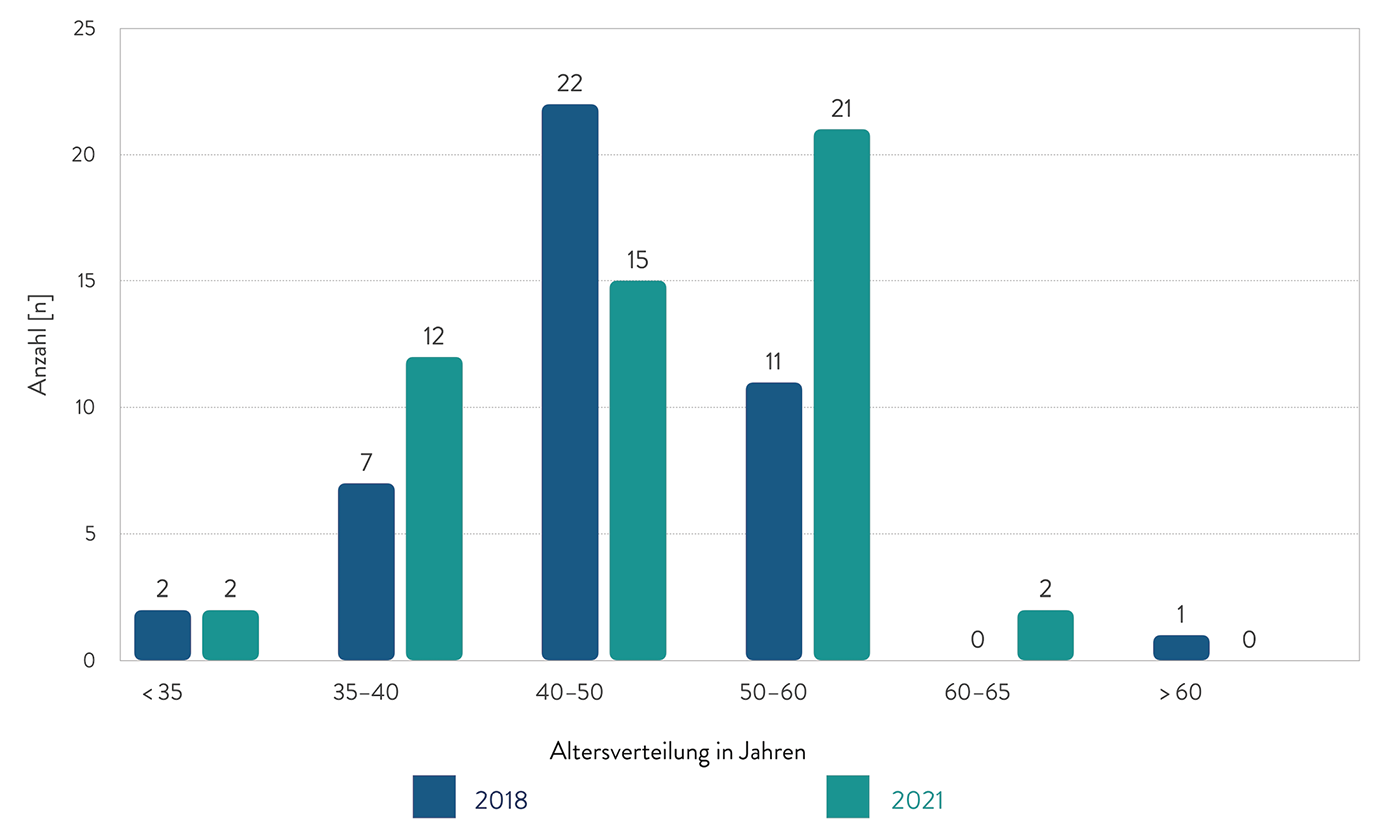
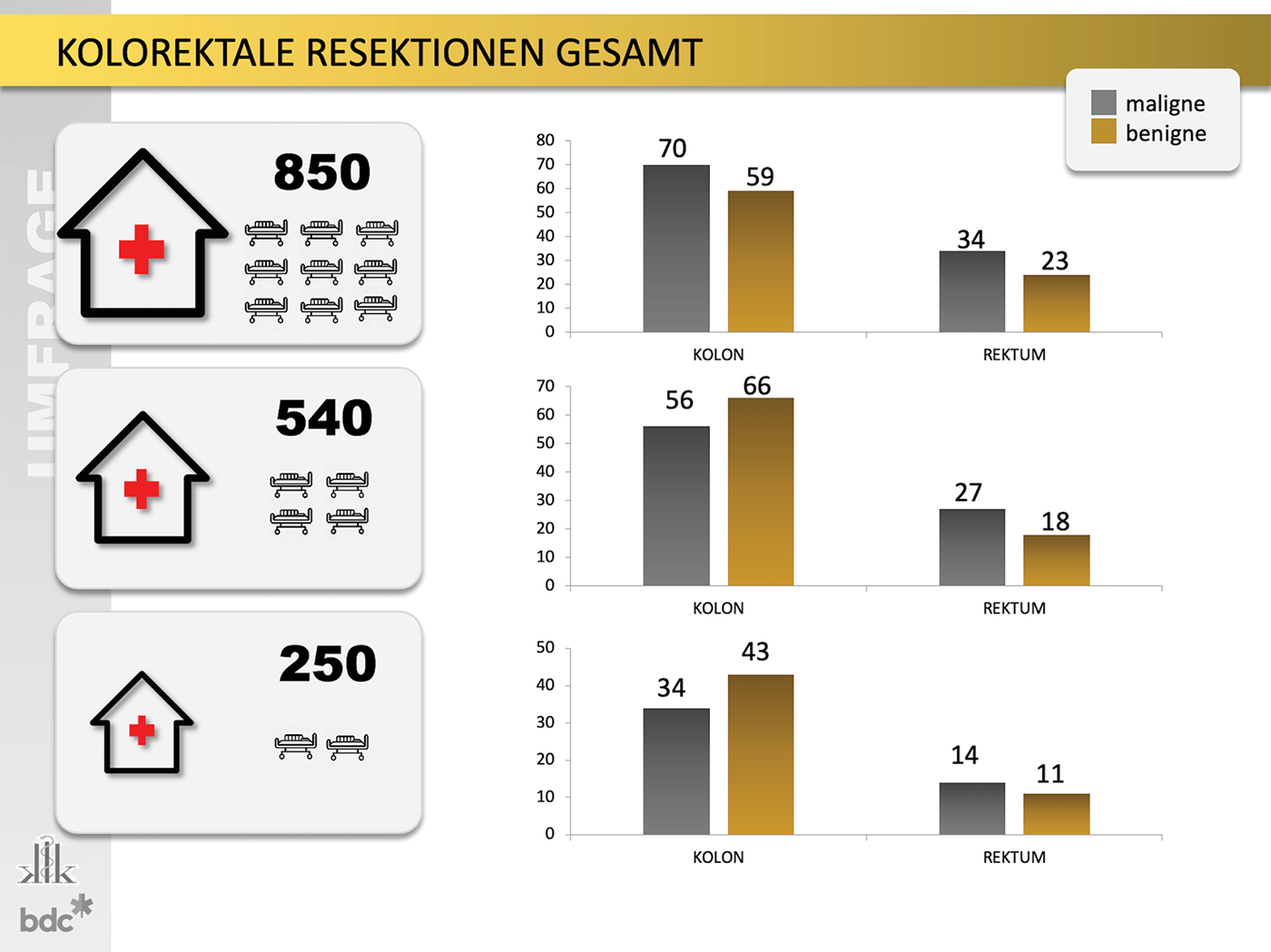
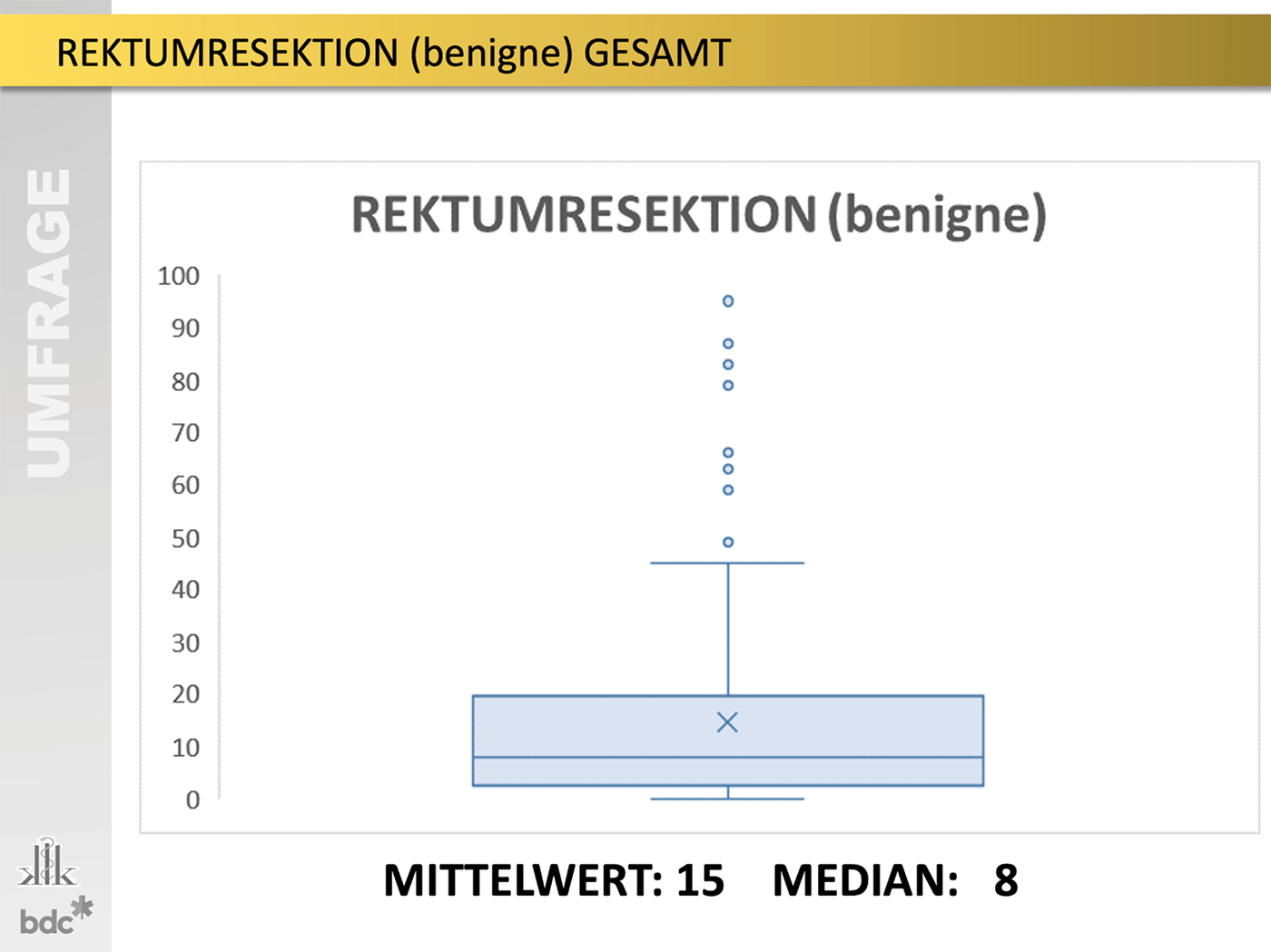
31 (entspricht 17 %) der teilnehmenden Kliniken betrieben eine eigene chirurgische Intensivstation, davon 26 an Universitätskliniken. 74 % konnten einen leitenden Arzt bzw. eine Ärztin der eigenen Fachdisziplin vorweisen. Die Größe der Stationen variierte um den Mittelwert von 14 Betten. Mit der Quote eines zu 90 % zugeordneten Oberarztes/-ärztin der Kernarbeitszeit bzw. 13 % zusätzlich im Schichtdienst gegenüber einem anwesenden Facharzt/-ärztin in 42 % im Schichtdienst sind die klinikeigenen Stationen gut besetzt.
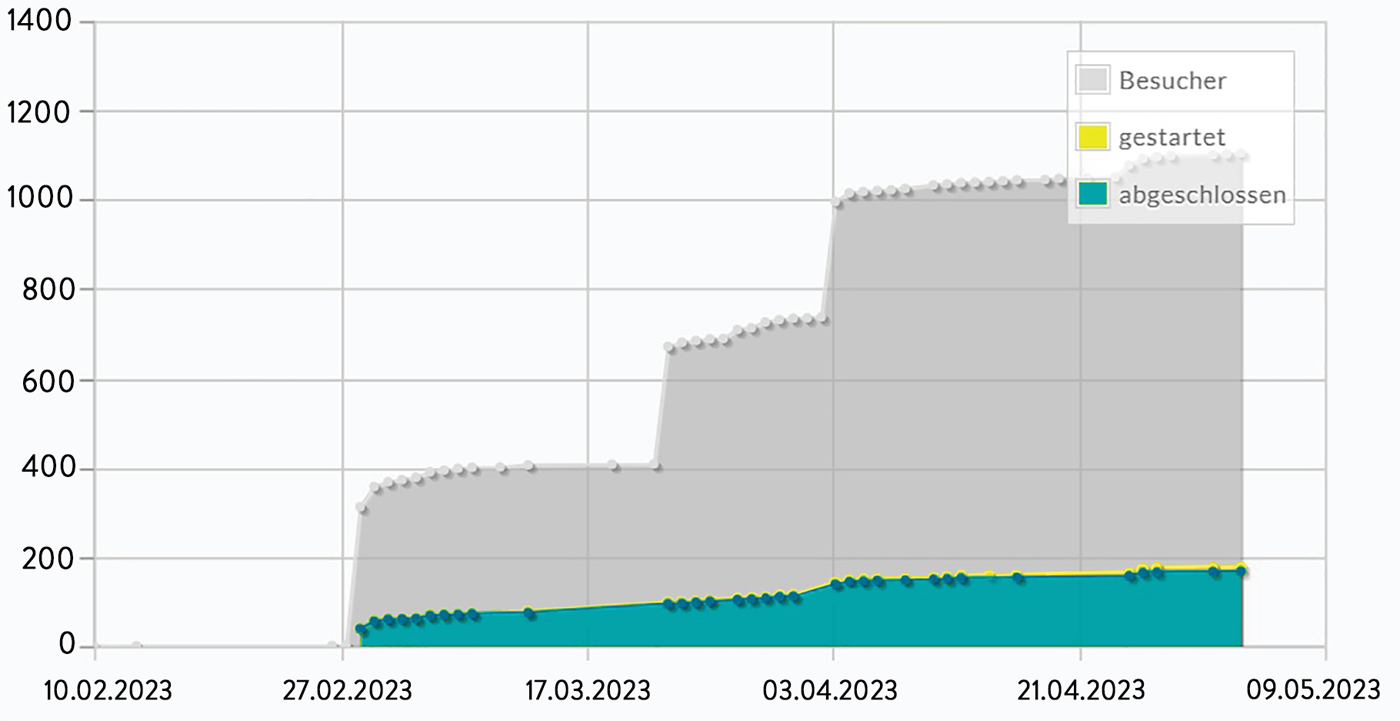
Abb. 1: Teilnahmestatistik
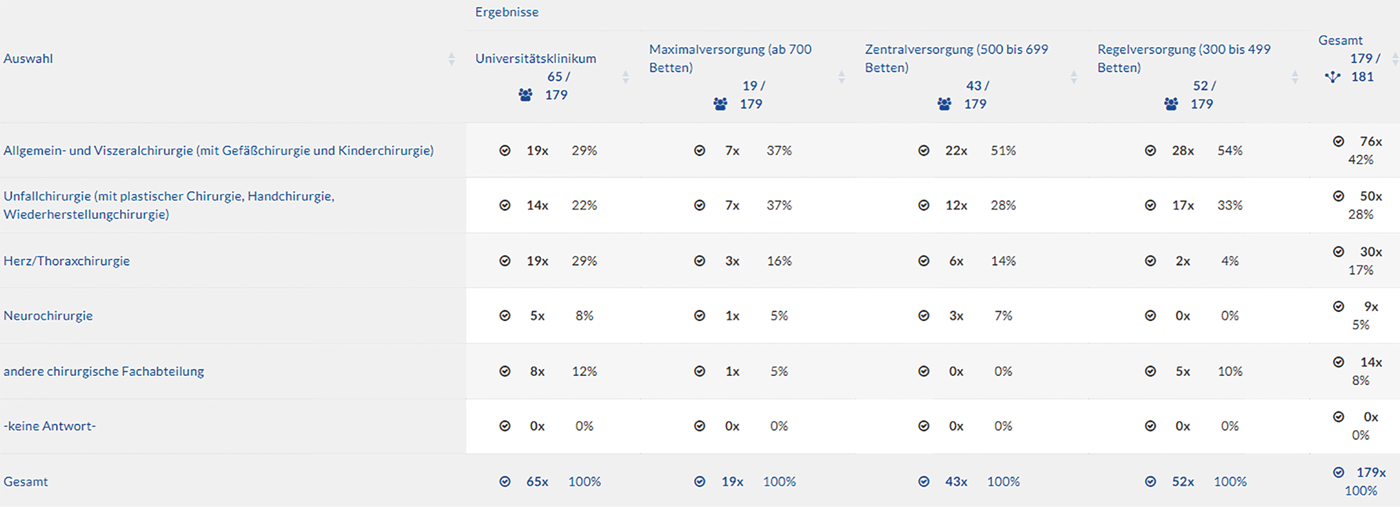
Abb. 2: Verteilung nach Versorgungstufen und Fachrichtungen
Besonders Weiterbildung und Struktur der Stationen nahmen einen großen Teil der Umfrage ein: Im Hinblick auf die jüngst veröffentlichten Strukturempfehlungen der DIVI sind Ärzte unter drei Monaten Einarbeitungszeit nicht in die Personalausstattung einzurechnen – in 3 % fand sich hier eine Zuordnung unter drei Monaten.
In 97 % besaß die ärztliche Leitung der klinikeigenen chirurgischen Intensivstation die entsprechende Zusatzweiterbildung (ZWB) (Strukturmerkmal der Basisprozedur OPS 8-980 „Intensivmedizinische Komplexbehandlung“, Bedingung für Stufe 1 [Intensivmedizinische Basisversorgung] der obengenannten Strukturempfehlungen der DIVI). Zwei Fragen zielten neben dem Strukturmerkmal der erweiterten Basisprozedur „Aufwendige Intensivmedizinische Komplexbehandlung“ (OPS 8-98f) weiterhin auf die Vorgaben der DIVI ab: einerseits hielten 87 % dieser Kliniken einen Facharzt mit der ZWB vor (entsprechend Stufe 2 der Strukturempfehlungen, „erweiterte Versorgung“), jedoch wurde in 3 % keine Visite am Wochenende durch einen spezialisierten Facharzt oder eine Fachärztin durchgeführt.
Anzumerken gilt, dass von den 31 chirurgischen Intensivstationen in den letzten 18 Monaten zu 75 % tatsächlich (mindestens) einen Facharzt oder eine Fachärztin zur ZWB Intensivmedizin weitergebildet hatten. Nachwuchs in der Führungsebene scheint also da zu sein.
Es ist davon auszugehen, dass die in der chirurgischen Weiterbildung geforderte Intensivrotation von sechs Monaten das Mindestmaß darstellt: Die Hälfte der Teilnehmenden attestierte den Weiterbildungsassistent:innen auf der eigenen Station mindestens 6 Monate Tätigkeit, 42 % ließen die Ärzt:innen mehr als 12 Monate rotieren.
Rotieren jedoch die Weiterbildungsassistent:innen (WBA) auf eine interdisziplinäre Intensivstation (IOI), so ist diese mit über 90 % unter anästhesiologischer Führung. Die Rotation findet in 75 % mit einem Assistenten statt – teilweise auch mit drei oder mehr, welche zu knapp 60 % auch Schichtdienste auf den fachfremden, interdisziplinären Intensivstationen übernehmen.
Einige Teilnehmende der Umfrage sahen jedoch den Einsatz der Rotanden eher skeptisch: In 7 % der Fälle wurden negative Aspekte genannt, der überwiegende Anteil jedoch konnte über den vollwertigen Einsatz ihrer entsendeten Assistent:innen berichten.
Diskussion
Aufgrund der Funktionalität und Struktur des Web-basierten Fragebogens ließ sich nicht ausschließen, in einem Datensatz einzelne Felder nicht zu beantworten oder Hyperlinks eben nicht zu folgen. Dies schlägt sich vor allen Dingen in der oft missverstandenen Frage 7 („Welcher Klinik ist die Intensivstation zugehörig“) nieder: Die IOI als eigenständige Fachabteilung wurde hier anscheinend oft dennoch als der eigenen Klinik zugehört beurteilt.
Tabelle 1: Einsatzspektrum WBA in der Rotation
|
Positive Rückmeldung |
Negative Rückmeldung |
|
sämtliche Tätigkeiten eines intensivmedizinisch tätigen Arztes |
Visite, Verbände |
|
Visite, Verbandswechsel, ZVK-Anlage, Sonographie, Punktionen |
|
|
Vak-Verbände zusätzlich zu normaler Intensivversorgung (wie Anästhesisten) |
VW, niedere Tätigkeiten der ANA |
|
Zugänge, Visiten, Beatmung, Therapiekonzepte entwickeln, Dokumentation, Reanimation, Leichenschau, Angehörigengespräche, Substratgewinnung…halt alles, was Intensivmedizin ausmacht… |
Begleitung der täglichen oberärztlichen Visiten, Verbandwechsel |
|
Patienten aufnehmen und verlegen, Visiten, Therapiepläne erstellen, arterielle und venöse Zugänge sowie Drainagen legen, Angehörigen-Gespräche führen |
Visite Verbandswechsel |
|
Visite, Teil des Schichtdienstes, Nachtdienst allein |
|
|
Visite, Verbandswechsel, Intubation, Katheter legen, Pläne schreiben, Aufklärungsgespräche, Angehörigengespräche, Operationen auf Station, Tracheotomien |
Zuständigkeit der chirurgischen Rotanden, für die Anästhesisten den Brötchendienst zu übernehmen |
|
Im Rahmen der 18-monatigen Rotation werden die Assistenten so weit ausgebildet, dass sie am Ende alle Tätigkeiten auf der Intensivstation bewältigen können (Bronchoskopie, Intubation, Thoraxdrainagenanlage, Hämodynamik Messung, IABP, ECMO Anlage, differenzierte Katecholamintherapie, parenterale Ernährung, Nierenersatzverfahren) |
So gut wie keine! Sind überwiegend Beobachter und kostenfreie Arbeitskräfte für Dokumentationsaufgaben und sonstige niedere Tätigkeiten. Ist nur eine einseitige Rotation! Chirurgische Rotationsassistenten werden wie das fünfte Rad am Wagen behandelt! Eine katastrophale und unbefriedigende Situation |
|
Visite, Behandlung einschließlich Beatmung, Intubation, Katheteranlagen, Bürokratie |
|
|
Visite, Verbandswechsel, TSD-Anlagen, Sonographien, Bürokratie etc. |
|
|
Verbandswechsel, Katheter Anlagen, diff. Medikamententherapie, Erfassung, Darstellen und Übergeben von komplexen Krankheitsbildern, Briefe schreiben, Grundzüge der Beatmungstherapie und Nierenersatz- und Herzunterstützungssysteme |
|
|
Der Rotationsassistent rotiert für den Einsatz auf der INT für 6 Monate in die Anästhesie. Visite, Verbandswechsel, ZVK, Arterieller Zugang, Verlegungsbriefe, Therapiepläne, Beatmung, Bülaudrainagen, Sonographie, ggf Pleurapunktion, ggf. Intubation, Begleitung zur Diagnostik (CT/ MRT). Er nimmt weiter an den chirurgischen Diensten teil. Die Assistenten auf INT der Anästhesie arbeiten nicht im Schichtdienst. |
|
|
Volles Spektrum und gleiche Tätigkeiten wie anästhesiologische Kollegen (inkl. Intubationen, Katheter usw.) |
|
|
Visiten, Beatmung, Notfallversorgung, Notfalloperationen, multimodales Monitoring, EVS, ICP und Mikrodialysesonden etc. |
Zudem konnte die Umfrage auch ohne Beantwortung aller notwendigen Fragen abgesandt, also vorzeitig abgebrochen werden. Eine Überprüfung auf inhaltliche Korrektheit oder unlogische Eingabe war simultan beziehungsweise während der Beantwortung nicht möglich. So kam es auch zu mehrfach unklaren Bettenangaben bei Frage 10: Es ist anzunehmen, dass die Teilnehmenden hier mit Frage 28 verglichen („Feste Zuordnung von Betten auf der IOI“).
Dennoch lassen sich durch die 181 verwertbaren Fragebögen sehr gut der aktuelle Stand und bestimmte Tendenzen erkennen. Angesichts der vom G-BA im Oktober 2023 beschlossenen Bildung von intensivmedizinischen Zentren und durch die DIVI im Jahr 2022 empfohlene Stufeneinteilung würde man erwarten, nur noch große interdisziplinäre Stationen ohne chirurgische Intensivexpertise in Deutschland zu finden. Es ist jedoch teilweise anders: Oberärzt:innen oder Fachärzt:innen mit vorhandener ZWB finden sich auch in den Häusern der Regelversorgung in Bayern, Hessen, Nordrhein-Westfalen und Saarland. Diese betreiben dann häufig eine chirurgische IMC. Ob sich hier allerdings eine mindestens kostendeckende Erlösabrechnung ohne (weiterhin) spezifische Prozedur durchführen lässt, bleibt offen. Bei zunehmender Versorgungsstufe schwindet der Anteil von Fachärzt:innen mit ZWB und die Existenz einer chirurgischen IMC. Überhaupt finden sich in 24 % an Häusern der Regelversorgung eine IMC.
Jedoch findet man in dem einzigen Freitextfeld der Umfrage auch Inhalte, welche grübeln lassen. Man muss vorausschicken, dass eine Rotation eines WBA auf eine grundsätzlich fachfremde Station von vornherein auf beiderseitige Ressentiments treffen kann. Sind doch manche Krankheitsbilder komplett fremd oder Arbeitsstrukturen unterschiedlich, ärztliche und pflegerische Kolleg:innen unbekannt. Da scheint es nachvollziehbar, den chirurgischen Kollegen oder die Kollegin nebenher laufen zu lassen. Ob das suffizient gemäß den Lehrinhalten des Weiterbildungskataloges gelten mag, bleibt der Leserschaft selbst überlassen. Die Unterteilung in Methodenkompetenz (wie pathophysiologische und pharmakologische Grundlagen) und Handlungskompetenz (Sepsistherapie, Punktionstechniken, Atemwegsmanagement oder lebensrettende Maßnahmen) scheinen die Ausbildung einfacher zu machen, eigenes Handeln (Fertigkeiten) werden jedoch weiterhin gefordert.
Zumindest auf Ebene der Maximalversorgung klagen die Teilnehmer über dieses System, waren doch die Rotanten entweder als „Brötchenholer für die Anästhesisten“ oder nur für Verbände beziehungsweise Visitenassistenz eingesetzt. Im Gegensatz dazu war das Feedback im universitären Bereich oder in der Regelversorgung grundsätzlich entgegengesetzt.
Auffällig war auch die Qualität der Ausbildung gemäß Rückmeldungen in Abhängigkeit der Anzahl der Rotationsassistent:innen: Je mehr Assistent:innen rotierten, umso besser die Rückmeldung – statistisch kamen jedoch 3 oder mehr WBA nur in 7 % zur Rotation.
Bei einer Gesamtquote von 54 % dieser (freien) Rückmeldungen ist also manchmal anzunehmen, dass in einigen Fällen wertvolles Personal nicht oder falsch eingesetzt wird, zum Leidwesen der entsendenden chirurgischen Kliniken. Nicht zuletzt wird doch von Fachärzt:innen erwartet, auch in intensivmedizinischen Belangen zumindest Kenntnisse und Entscheidungskompetenz zu haben. Zu guter Letzt stellt sich die Kernfrage: Ist denn überhaupt unter diesen Umständen von einer suffizienten Ausbildung des anstrebenden Facharztes im intensivmedizinischen Kontext auszugehen? Die Intensivmedizin überschneidet sich verständlicherweise in einigen Inhalten mit der präklinischen und innerklinischen Notfallmedizin, dürfte also für jeden Arzt und jede Ärztin notwendig und sogar interessant sein. Seit einigen Jahren bildet die Besetzung von Intensivstationen sogenannte schnelle Einsatzteams für innerklinische Notfälle (RRT, MET), welche bei Notfällen auf peripheren Stationen angefordert werden können. Nicht selten bedient dieses Personal auch den Schockraum – eine für alle chirurgischen Fachdisziplinen kritische Einheit. Diese Aufgabe wurde in knapp 13 % von Ärzten einer IOI und knapp 8 % von der chirurgischen Intensivstation wahrgenommen.
Verglichen mit der letzten Umfrage aus unserer Arbeitsgemeinschaft im Jahr 2005 findet sich ein bemerkenswerter Trend hinsichtlich chirurgisch geführter Intensivstationen an Universitätskliniken: Außer in der Herz-Thorax-Chirurgie ist eine Zunahme dieser fachspezifischen Einheiten festzustellen.
IOIs finden sich hauptsächlich an den nachgeordneten Versorgungsstrukturen. Dadurch wird ein Großteil der zukünftigen Chirurg:innen eben nicht an universitären Einheiten ausgebildet – falls kein Stellenplatzwechsel nach dem Common Trunk stattfindet. An insgesamt 107 Kliniken findet sich eine IOI, in welche zu 90 % WBA rotieren und zu 54 % auch am Schichtdienst teilnehmen.
Was mag die Lösung sein? Es wäre zu begrüßen, dass für den Rotanden auf einer IOI ein strukturiertes Einarbeitungskonzept und Weiterbildungscurriculum vorhanden ist – dadurch kann diese wertvolle personelle Ressource auch zum vollwertigen Mitglied werden und profitiert in der eigenen Weiterbildungskompetenz davon. Ein Großteil der Antworten spiegelt die Integration des Rotanten in die klinikfremden Strukturen wieder, auch die lange Rotationszeit ist ein Indiz dafür. Mit einer Bettenzahl von durchschnittlich 16 Betten auf den großen Einheiten sind wahrscheinlich die chirurgischen WBA eine wertvolle personelle Ressource, welche nach Einarbeitung die gleichen Aufgaben wie die anästhesiologischen oder internistischen WBA übernehmen können.
Tabelle 2: Anteil chirurgisch geführter Intensivstationen an Universitätsklinika
|
Viszeralchirurgie |
Unfallchirurgie |
Herz-Thorax-Chirurgie |
Neurochirurgie |
|
|
Teilnehmer |
19 |
14 |
19 |
5 |
|
Eigene Intensivstation |
10 |
4 |
10 |
2 |
|
Prozentualer Anteil 2023 |
52 % |
28 % |
52 % |
40 % |
|
Anteil Umfrage 2005 |
12 % |
23 % |
61 % |
nicht erhoben |
|
Trend |
▲ |
▲ |
▼ |
Ein „Nebenherlaufen“ oder „Verbandsdienst“, wie er teilweise noch berichtet wird, ist obsolet.
Außerhalb universitärer Strukturen chirurgische Intensivstationen, abgesehen von Spezialdisziplinen wie Verbrennungsmedizin zum Beispiel – zu fordern, ist überholt und personell nicht zu leisten. Die in 30 % in diesen Versorgungssektoren vorhandene chirurgisch geführte IMC kann eine individuelle Weiterentwicklungsmöglichkeit für intensivmedizinisch interessierte Chirurg:innen sein.
Literatur
[1] Statistisches Bundesamt, www.destatis.de
[2] Empfehlung zur Struktur und Ausstattung von Intensivstationen 2022, DIVI
[3] Die geschichtliche Entwicklung der Intensivmedizin in Deutschland, Anästhesist 1999
[4] OPS-Version 2023 (Komplexbehandlungen), www.dimdi.de

Dr. med. René Wildenauer
Sprecher der Arbeitsgemeinschaft für Intensiv- und Notfallmedizin der Deutschen Gesellschaft für Chirurgie (CAIN)
Im Tännig 2a
97320 Mainstockheim
Chirurgie+
Wildenauer R: Ist für angehende Chirurgen und Chirurginnen die Weiterbildung in der fachspezifischen Intensivmedizin noch leistbar? – Ergebnisse einer Umfrage. Passion Chirurgie. 2024 Mai; 14(05): Artikel 04_02.
Weitere Artikel zum Thema Nachwuchs finden Sie auf BDC|Online (www.bdc.de) unter der Rubrik Wissen | Aus-, Weiter- und Fortbildung.