Anders als bei Gelenkfrakturen im Erwachsenenalter, bei denen die anatomische Rekonstruktion der Gelenkfläche immer im Vordergrund steht, muss bei Kindern zusätzlich auf eine Verletzung der gelenknahen Wachstumsfugen geachtet werden [1]. Verletzungen der Epiphysenfugen gehen potenziell mit altersabhängigen Einflüssen auf das weitere Wachstum einher und können zu posttraumatischen Fehlstellungen führen [2]. Gelenkfrakturen im Kindesalter betreffen vorrangig den Ellbogen (kondyläre Frakturen des distalen Humerus, Olekranonfraktur) sowie das obere Sprunggelenk (Malleolus-medialis-Fraktur, Übergangsfrakturen) [3]. Gelenkfrakturen des Knies, der Schulter, des Handgelenks sowie der Finger oder Zehen treten deutlich seltener auf [3]. Im Folgenden soll auf die häufigsten Gelenkverletzungen im Kindesalter näher eingegangen werden.
Kondyläre Frakturen des distalen Humerus
Unter den kondylären Frakturen des distalen Humerus im Kindesalter werden die Kondylus-radialis-Fraktur, die Kondylus-ulnaris-Fraktur und die sogenannte Y-Fraktur zusammengefasst [1]. Die Kondylus-radialis-Fraktur stellt hierbei mit annähernd 90 % die häufigste Frakturform dar (Abb. 1). Frakturen des Kondylus ulnaris und Y-Frakturen finden sich mit jeweils ca. 5 % der Frakturen des distalen Humerus deutlich seltener. Die Kondylus-radialis-Fraktur ist nach der suprakondylären Humerusfraktur die zweithäufigste Verletzung des kindlichen Ellbogens mit einem Altersgipfel von vier bis fünf Jahren [1, 4].
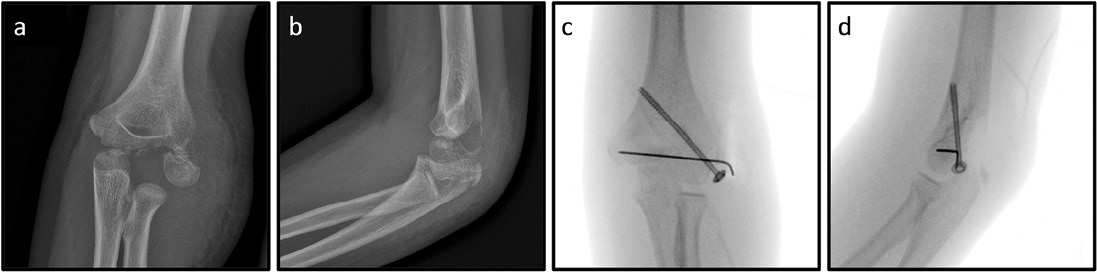
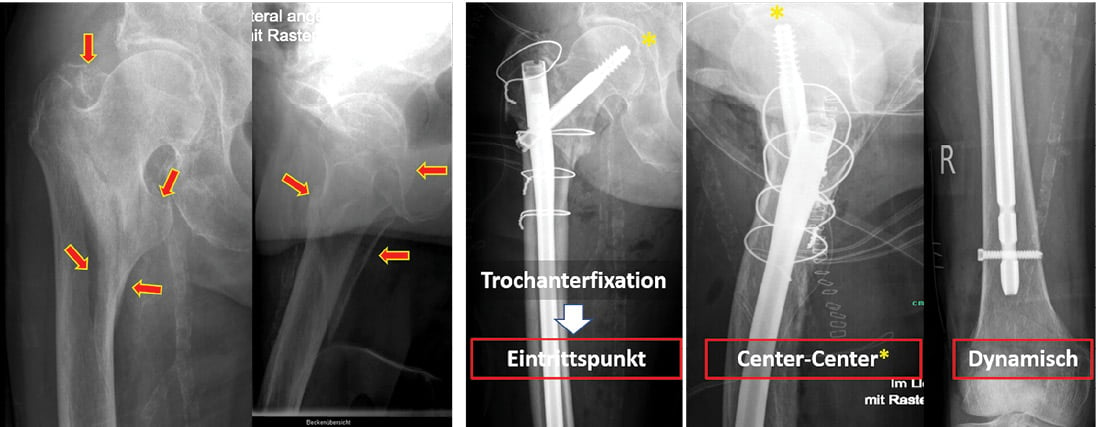
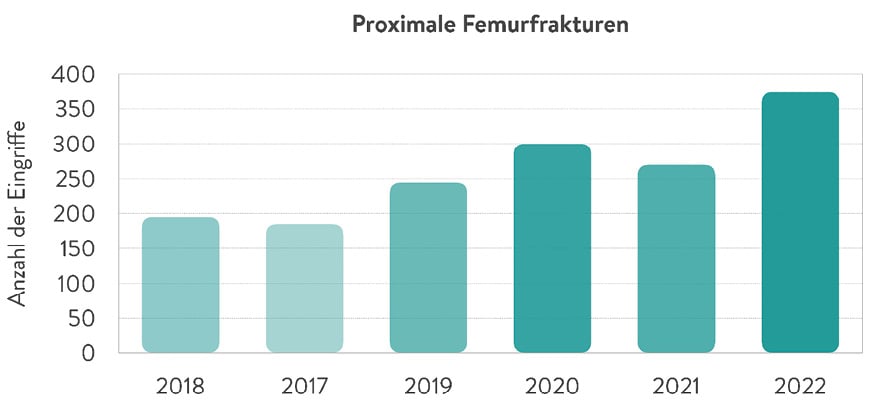
Abb. 1: 8-jährige Patientin nach Sturz von einer Wippe. Röntgen des Ellbogens links: dislozierte Kondylus-radialis-Fraktur a.p. (a) und seitlich (b), Z. n. Schrauben-Osteosynthese mit Antirotationsdraht a. p. (c) und seitlich (d).
Von besonderer klinischer Bedeutung ist die Unterscheidung zwischen den „hängenden“, inkompletten-stabilen und den kompletten-instabilen, aber primär nicht-dislozierten Kondylus-radialis-Frakturen [5]. Bei der „hängenden“ inkompletten Fraktur ist diese noch im knorpeligen Anteil der Epiphyse fixiert. Dies ist aufgrund der alterstypisch noch nicht vollständigen Ossifikation der Epiphyse im konventionellen Röntgenbild allerdings nicht unmittelbar zu sehen. Um die Stabilität einschätzen zu können bzw. zwischen „hängender“ inkompletter und kompletter Fraktur zu unterschieden, muss daher unbedingt eine gipsfreie Röntgenkontrolle des Ellenbogens in zwei Ebenen nach vier bis sechs Tagen erfolgen (Abb. 2) [5]. Zeigt sich in der gipsfreien Röntgenkontrolle im Vergleich zum Unfallbild eine zunehmende Dislokation, so liegt eine komplette instabile Kondylus-radialis-Fraktur mit Indikation zur operativen Versorgung vor.
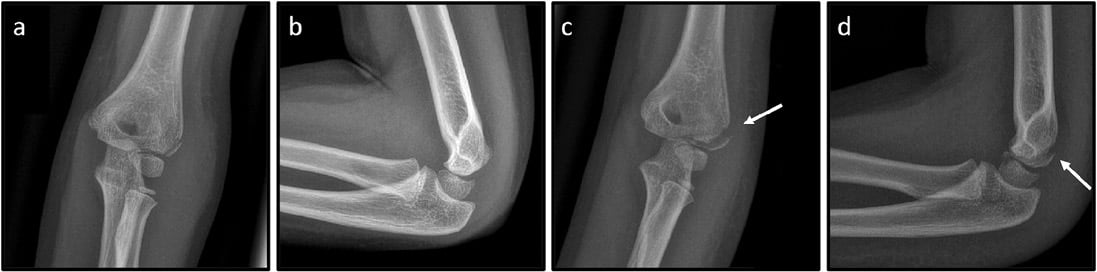
Abb. 2: 4-jährige Patientin nach Sturz auf den linken Arm. Röntgen des Ellbogens links: nicht-dislozierte Kondylus-radialis-Fraktur a. p. (a) und seitlich (b), Sekundäre Dislokation (weißer Pfeil) im gipsfreien Röntgenbild am 5. Tag a. p. (c) und seitlich (d).
Findet sich in der gipsfreien Röntgenkontrolle keine sekundäre Dislokation (ca. 90 % der Fälle), kann die Fraktur konservativ mittels Ruhigstellung im Oberarm-Gips mit 90° Flexion im Ellenbogen für vier bis sechs Wochen behandelt werden [6].
Eine primär dislozierte Kondylus-radialis-Fraktur ist auf dem Unfallbild einfach zu erkennen und stellt eine OP-Indikation dar (Abb. 1).
Erfolgt keine gipsfreie Röntgenkontrolle, so wird eine mögliche sekundäre Dislokation nicht erkannt und die notwendige Osteosynthese unterbleibt. Dies birgt die Gefahr einer Pseudarthrose oder posttraumatischen Fehlstellung (Abb. 3).
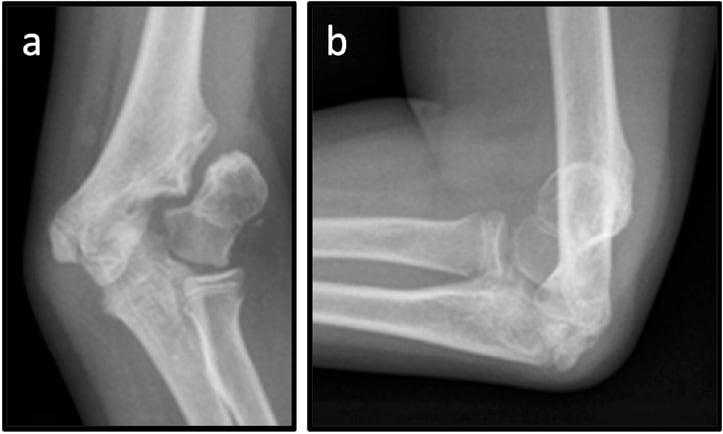
Abb. 3: Pseudarthrose nach dislozierter, konservativ behandelter Kondylus-radialis-Fraktur.
Da eine falsche Behandlung nicht selten justiziabel wird, wurde die Kondylus-radialis-
Fraktur von Lutz v. Laer als eine der fünf Kadi-Frakturen definiert [7].
Im Fall einer instabilen kompletten Fraktur sollte eine offene Reposition und Zugschraubenosteosynthese erfolgen. Neuere Studien haben gezeigt, dass bei nur leicht dislozierten Frakturen auch eine geschlossene Reposition und perkutane K-Draht-Fixierung der Fraktur zulässig ist [8]. Aufgrund der besseren Kompression führen die Autoren stets eine Zugschraubenosteosynthese durch. Bei kleinen Kindern werden hierfür 2,7-mm-Schrauben verwendet.
Nach initialer Ruhigstellung im OA-Gips zur Schmerzreduktion und Wundheilung ist nach Zugschraubenosteosynthese prinzipiell eine Beübung des Ellenbogens ohne Belastung möglich. Eine Entfernung des Osteosynthesematerials erfolgt i. d. R. nach acht bis zwölf Wochen.
Weitere Gelenkfrakturen des distalen Humerus, wie die Kondylus-ulnaris-Fraktur, Y-Fraktur oder Frakturen des Capitulums sind insgesamt selten und finden sich eher bei Adoleszenten [5]. Im Fall notwendiger operativer Versorgung erfolgt diese ebenfalls mittels Schraubenosteosynthese bzw. zum Teil auch mittels Plattenosteosynthese (Abb. 4).
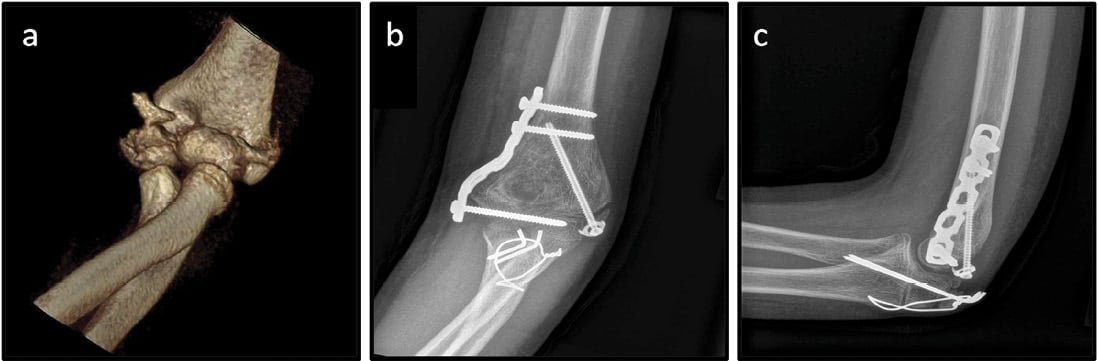
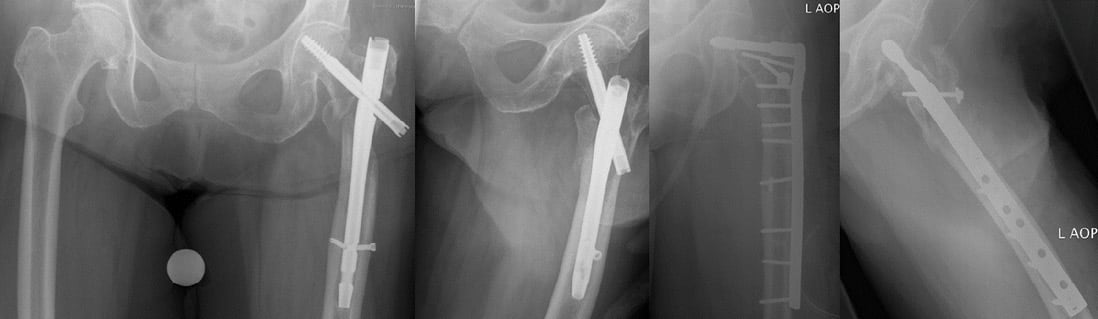
Abb. 4: 10-jährige Patientin nach Sturz vom Pferd. CT-3D-Rekonstruktion des Ellbogens rechts: dislozierte mehrfragmentäre distale Humerusfraktur links (a), Z. n. Platten- und Schrauben-Osteosynthese und Zuggurtung einer Ulna-Osteotomie a. p. (b) und seitlich (c).
OlekranoN-Fraktur
Intraartikuläre Olekranon-Frakturen machen ca. 5 % aller Ellbogenverletzungen im Kindesalter aus [9]. Die Besonderheit der intraartikulären Olekranon-Fraktur im Kindesalter besteht darin, dass in der proximalen Apophyse des Olekranons kein Wachstum der Ulna stattfindet und somit auch keine Spontankorrektur zu erwarten ist. Aufgrund der fehlenden Korrekturmöglichkeiten muss bei Dislokation eine anatomische Reposition erzielt werden. Wachstumsstörungen als Folge der Fraktur oder Therapie sind nicht zu erwarten [4]. Die Apophyse ist insbesondere bei kleinen Kindern aufgrund der noch nicht erfolgten Ossifikation auf konventionellen Röntgenbildern nicht in voller Größe sichtbar. Nicht-dislozierte intraartikuläre Frakturen (Dislokation < 2 mm) können auch hier konservativ mittels Ruhigstellung im Oberarm-Gips für drei bis vier Wochen behandelt werden. Da es durch Zug des M. triceps zu eine sekundären Dislokation kommen kann, ist eine Röntgenkontrolle nach vier bis sechs Tagen zu empfehlen.
Dislozierte Frakturen müssen (ggf. offen) reponiert und mittels Zugschrauben- oder Zuggurtungsosteosynthese versorgt werden (Abb. 5). Zuggurtungsosteosynthesen mit Nahtmaterial (z. B. FibreWire®) statt Draht scheinen keinen Vorteil zu haben. Bei Patienten > 50 kg zeigte sich sogar ein erhöhtes Risiko für eine sekundäre Dislokation [10]. Beide Osteosynthesetechniken gelten als übungsstabil und lassen ein Bewegen des Ellenbogens ohne Belastung zu. Nach circa sechs bis acht Wochen kann das Osteosynthesematerial entfernt werden.
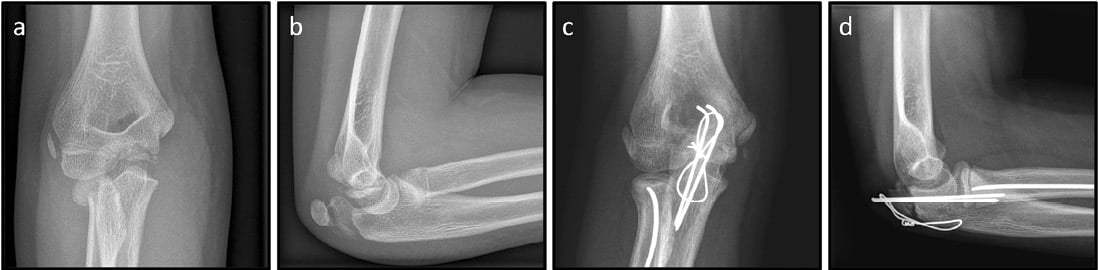
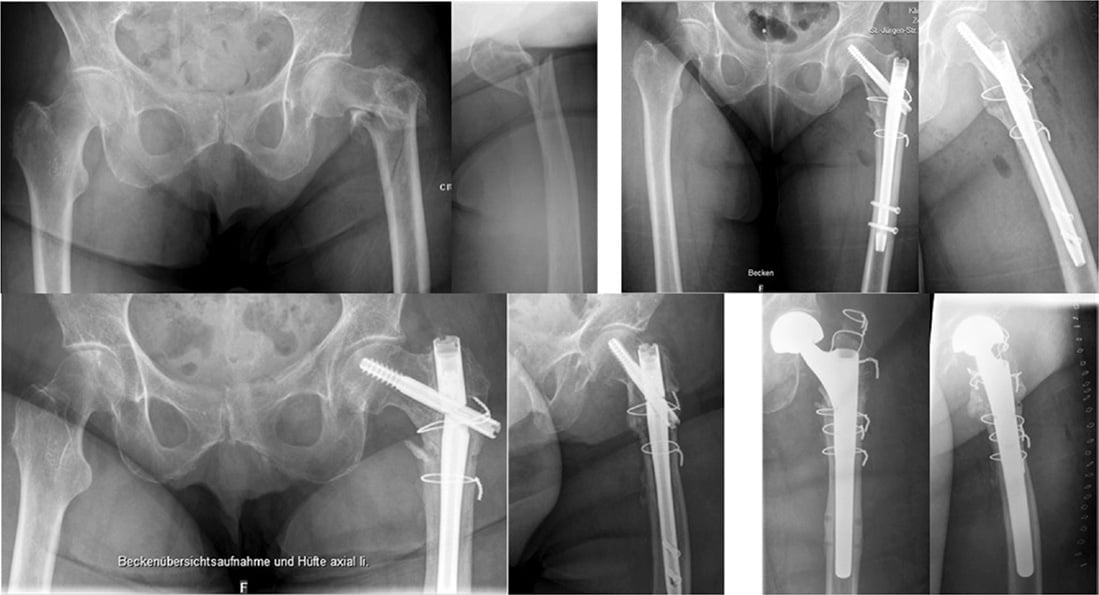
Abb. 5: 9-jährige Patientin nach Sturz. Röntgen des Ellbogens links: dislozierte Olekranon- sowie Radiushals-Fraktur a.p. (a) und seitlich (b), Z.n. Zuggurtungs-Osteosynthese der Ulna sowie
ESIN-Osteosynthese des Radiushals a.p. (c) und seitlich (d).
Malleolus-medialis-Fraktur
Vor Verschluss der Wachstumsfuge der distalen Tibia treten Frakturen des Malleolus medialis vor allem bei Kindern < 10 Jahren als Folge eines Supinationstraumas auf. Die Malleolus-medialis-Fraktur betrifft entweder nur die mediale Epiphyse (Salter-Harris Typ III) oder verläuft zusätzlich auch durch die Metaphyse (Salter-Harris Typ IV) (Abb. 6). Typischerweise liegt diese Fraktur außerhalb der Hauptbelastungszone des oberen Sprunggelenks. Konventionell radiologisch kann die Fraktur meist gut diagnostiziert werden.
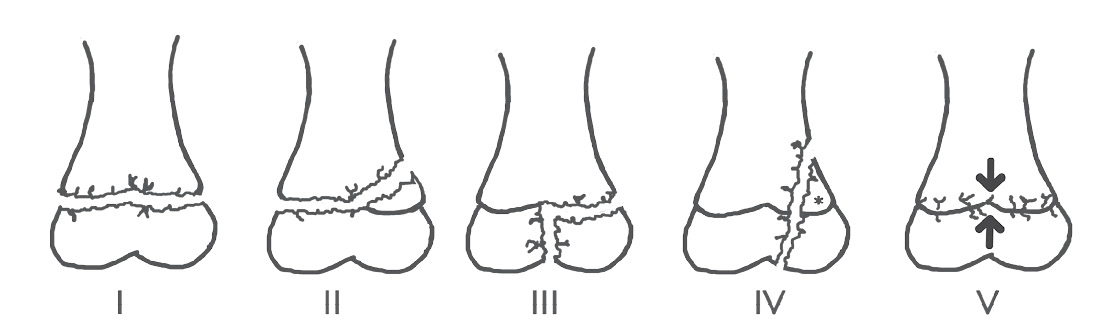
Abb. 6: Salter-Harris Klassifikation. Typ I: Fugenlösung; Typ II: Fugenlösung mit Frakturaustritt im Bereich der Metaphyse; Typ III: Fugenlösung mit Frakturaustritt im Bereich der Epiphyse; Typ IV: Fraktur kreuzt Meta- und Epiphyse; Typ V: Quetschung der Epiphysenfuge (modifiziert nach Cepela et al. [12]).
Eine Röntgenaufnahme im anterioren-posterioren Strahlengang mit 20° innenrotiertem Fuß kann die Diagnosesicherheit zusätzlich erhöhen [11]. Im Zweifelsfall kann ein MRT des Sprunggelenks durchgeführt werden, um die Kongruenz des Gelenkknorpels darzustellen. Bei Nachweis einer Stufe im Gelenk bzw. einer Dislokation von > 2 mm besteht die Indikation zur operativen Versorgung.
Die konservative Therapie besteht aus einer Ruhigstellung für vier Wochen im Unterschenkel-Gips, wobei nach einer Woche eine radiologische Stellungskontrolle erfolgen sollte. Eine Osteosynthese sollte mittels Zugschraube(n) erfolgen, wobei die Epiphysenfuge unbedingt zu respektieren ist, um eine weitere Schädigung der Fuge zu vermeiden (Abb. 7). Nach vierwöchiger Entlastung im Unterschenkel-Gips ist eine beschwerdeadaptierte Aufbelastung möglich. Das Osteosynthesematerial kann nach 12 Wochen entfernt werden. Insbesondere bei dislozierten Frakturen besteht auch bei korrekter operativer Therapie ein Risiko für einen vorzeitigen Fugenschluss mit folgender Varusdeformität sowie Beinlängendifferenz [13]. Die Malleolus-medialis-Fraktur wird wie die Kondylus-radialis-Fraktur zu den Kadi-Läsionen gezählt [7].

Abb. 7: 7-jährige Patientin nach Sturz. Röntgen des Sprunggelenks links a. p. (a): Dislozierte Malleolus medialis Fraktur, Z. n.
Schrauben-Osteosynthese a. p. (b).
Übergangsfrakturen (Two-/Triplane)
Als Folge der fortschreitenden Verknöcherung der Epiphysenfuge der distalen Tibia ändern sich ab dem 12. Lebensjahr die möglichen Frakturmuster. Bedingt durch den ventromedial beginnenden Verschluss der Wachstumsfuge der distalen Tibia, welcher sich nach dorsal fortsetzt und schließlich ventrolateral vervollständigt, zeigen sich charakteristische Verletzungsmuster. Als Folge eines Supinationstraumas mit Rotation nach außen kommt es durch Zug des vorderen, inferioren tibiofibularen Ligaments zur Dislokation der ventrolateralen Tibiaepiphyse (Two-plane-Fraktur oder auch Tilleaux-Fraktur) (Abb. 8) [13].
Je älter das Kind ist, also je weiter der Fugenschluss an der distalen Tibia bereits fortgeschritten ist, desto lateraler liegt die Epiphysenfraktur. Kommt es zusätzlich zu einer dorsalen metaphysären Fraktur analog zum Volkmann-Dreieck, so liegt eine Triplane-Fraktur vor. Endet die metaphysäre Fraktur auf Höhe der Fuge, so spricht man von einer Triplane-I-Fraktur, zieht sie weiter durch die Epiphyse bis ins Gelenk, so spricht man von einer Triplane-II-Fraktur (Abb. 8) [13].
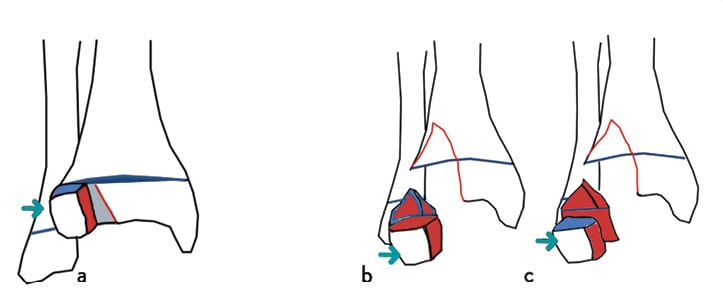
Abb 8: Schemazeichnung Two-/Triplane: Twoplane-Fraktur: Dislokation der ventrolateralen Tibiaepiphyse mit Frakturverlauf in zwei Ebenen (von ventral nach dorsal und von lateral nach medial verlaufend) (a) Triplane-I-Fraktur: Zusätzliche dorsale metaphysäre Fraktur analog zum Volkmann-Dreieck, welche auf Höhe der Fuge endet. (b) Triplane-II-Fraktur: Die metaphysäre Fraktur zieht weiter in die Epiphyse, sodass zwei Fragmente entstehen (ventrolateral epiphysär sowie dorsal epimetaphysär) (c) (modifiziert nach Schneidmüller et al. [13]).
Die Diagnose Übergangsfraktur kann fast immer konventionell-radiologisch gestellt werden, jedoch ist der Frakturverlauf oft schlechter sichtbar als bei Malleolus-medialis-
Frakturen. Eine Schnittbildgebung kann hier hilfreich sein. Bei konventionell radiologisch fehlender OP-Indikation (Dislokation < 2 mm) wird ein CT empfohlen, da sich hier die Dislokation meist doch größer zeigt [14]. Ziel der Operation ist eine anatomische Gelenkreposition und Kompressionsschraubenosteosynthese. Häufig ist ein anteriorer Zugang notwendig, um in den Frakturspalt eingeschlagenes Periost zu entfernen und eine exakte Reposition zu erzielen („Mini-open“-Technik, von den Autoren bevorzugt) (Abb. 9). Eine Schraubenpositionierung darf bei diesen Frakturen auch durch die Epiphysenfuge erfolgen. Da der Verknöcherungsprozess der Wachstumsfuge bereits fortgeschritten ist, sind hier anders als bei der Malleolus-medialis-Fraktur keine Einflüsse auf das weitere Wachstum zu erwarten. Allerdings besteht ein erhöhtes Arthroserisiko, da die Fraktur fast immer innerhalb der Belastungszone liegt.
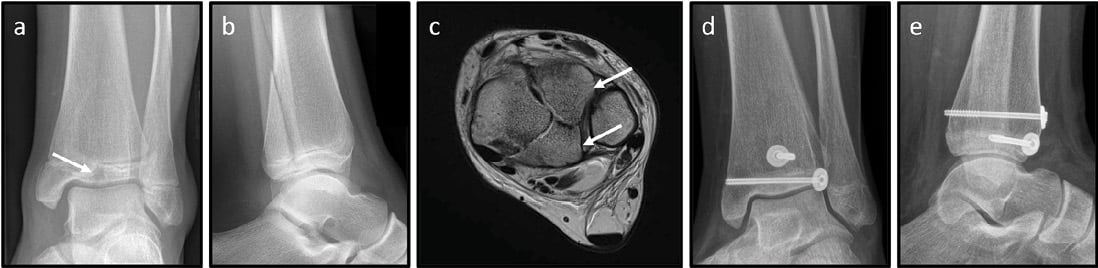
Abb. 9: 13-jährige Patientin nach OSG-Distorsionstrauma beim Schlittenfahren. Röntgen des Sprunggelenks links: Triplane-II-Fraktur (weißer Pfeil) der distalen Tibia a.p. (a) und seitlich (b).
MRT des Sprunggelenks (c): epiphysäre Fraktur mit zwei Fragmenten (weiße Pfeile) als Fortsetzung der metaphysären Fraktur. Z. n. Schrauben-Osteosynthese mittels einer epi- und einer metaphysären Schraube a. p. (d) und seitlich (e).
Eminentia-intercondylaris-Frakturen
Bezüglich der Einteilung und Behandlung der Frakturen der Eminentia intercondylaris sei auf den Artikel von Janko M, Frank J, Marzi I. „Verletzungen der Kreuzbänder im Kindesalter“ in PASSION CHIRURGIE vom September 2021 verwiesen: www.bit.ly/Kreuzband.
Fazit für die Praxis
•Bei Kindern muss neben der Gelenkfläche auch auf die gelenknahen Wachstumsfugen geachtet werden.
•Verletzungen der Epiphysenfugen gehen mit einem Risiko für posttraumatische Fehlstellungen einher.
•Die Beurteilung einer Epiphysenfraktur anhand konventioneller Röntgenbilder ist aufgrund altersabhängiger nicht-vollständiger Ossifikation erschwert.
•Um zwischen „hängender“ inkompletter und kompletter Kondylus-radialis-Fraktur zu unterschieden, muss eine gipsfreie Röntgenkontrolle nach 4-6 Tagen erfolgen.
•Die Kondylus-radialis-Fraktur und die Malleolus-medialis-Fraktur werden zu den Kadi-Läsionen gezählt.
•Ab etwa dem 12. Lebensjahr kommt es durch den beginnenden Verschluss der Wachstumsfuge der distalen Tibia zu charakteristischen Frakturen mit stereotypen Frakturverläufen.
Literatur
[1] Schmittenbecher PP. What must we respect in articular fractures in childhood? Injury. 2005 Feb;36 Suppl 1:A35-43.
[2] Zimmermann, P. et al. (2020). Traumatologie und Notfälle. In: Lacher, M., Hoffmann, F., Mayer, S. (eds) Kinderchirurgie für Pädiater. Springer, Berlin, Heidelberg.
[3] Schmittenbecher PP, Slongo T. Epidemiologie intraartikulärer Frakturen im Kindesalter. Monatsschr Kinderheilk; 144(1):S70.
[4] Marzi, I. (Hrsg.). (2016). Kindertraumatologie. Springer, Berlin, Heidelberg.
[5] Schneidmueller D, Boettger M, Laurer H, Gutsfeld P, Bühren V. Distale Humerusfrakturen beim Kind. Orthopade. 2013 Nov;42(11):977-87.
[6] Janzen S, von Kalle T, Wirth T, Fernandez Fernandez F. Frequency of Secondary Dislocations of Initially non Displaced and Minimally Displaced Fractures of the Lateral Humeral Condyle in Children – Surveillance of a Treatment Algorithm. Z Orthop Unfall. 2020 Feb;158(1):51-57.
[7] von Laer, L., Veigel, B., Illian, C. Die Kadiläsionen. Trauma Berufskrankh 14, 247-254 (2012).
[8] Abzug JM, Dua K, Kozin SH, Herman MJ. Current Concepts in the Treatment of Lateral Condyle Fractures in Children. Vol. 28, Journal of the American Academy of Orthopaedic Surgeons. Lippincott Williams and Wilkins; 2020. p. E9-19.
[9] Rockwood CA, Wilkins KE, Beaty JH, et al. (Hrsg.) Fractures in Children. Philadelphia: Lippincott-Raven, 1996.
[10] Perkins CA, Busch MT, Christino MA, et al. Olecranon fractures in children and adolescents: Outcomes based on fracture fixation. J Child Orthop. 2018 Oct 1;12(5):497-501.
[11] von Laer L, Schneidmüller D, Hell A. (Hrsg.) Frakturen und Luxationen im Wachstumsalter, 7. vollständig überarbeitete Auflage. Stuttgart: Thieme; 2020.
[12] Cepela DJ, Tartaglione JP, Dooley TP, Patel PN. Classifications In Brief: Salter-Harris Classification of Pediatric Physeal Fractures. Clin Orthop Relat Res. 2016 Nov 1;474(11):2531-7.
[13] Schneidmueller D, Saier T, Stuby F, Sommerfeldt D. Ankle fractures in children and adolescents. Unfallchirurg. 2020 Sep 1;123(9):731-9.
[14] Yang AA, Holbert JA, Kwok E, Hennrikus WL. Radiography versus computed tomography for displacement assessment in triplane fractures: A pilot study. Foot Ankle Surg Tech Reports Cases. 2022;2(1):100166.

Korrespondierender Autor:
Oliver Johannes Deffaa
Klinik und Poliklinik für Kinderchirurgie
Universitätsklinikum Leipzig
Liebigstraße 20a
04103 Leipzig
[email protected]

PD Dr. med. Peter Zimmermann
Klinik und Poliklinik für Kinderchirurgie
Universitätsklinikum Leipzig
Liebigstraße 20a
04103 Leipzig
[email protected]
Chirurgie
Deffaa OJ, Zimmermann P: Besonderheiten bei Gelenkfrakturen im Kindesalter. Passion Chirurgie. 2022 September; 12(09): Artikel 03_02.
Diesen Artikel finden Sie auf BDC|Online (www.bdc.de) unter der Rubrik Wissen | Fachgebiete | Unfallchirurgie/Orthopädie.