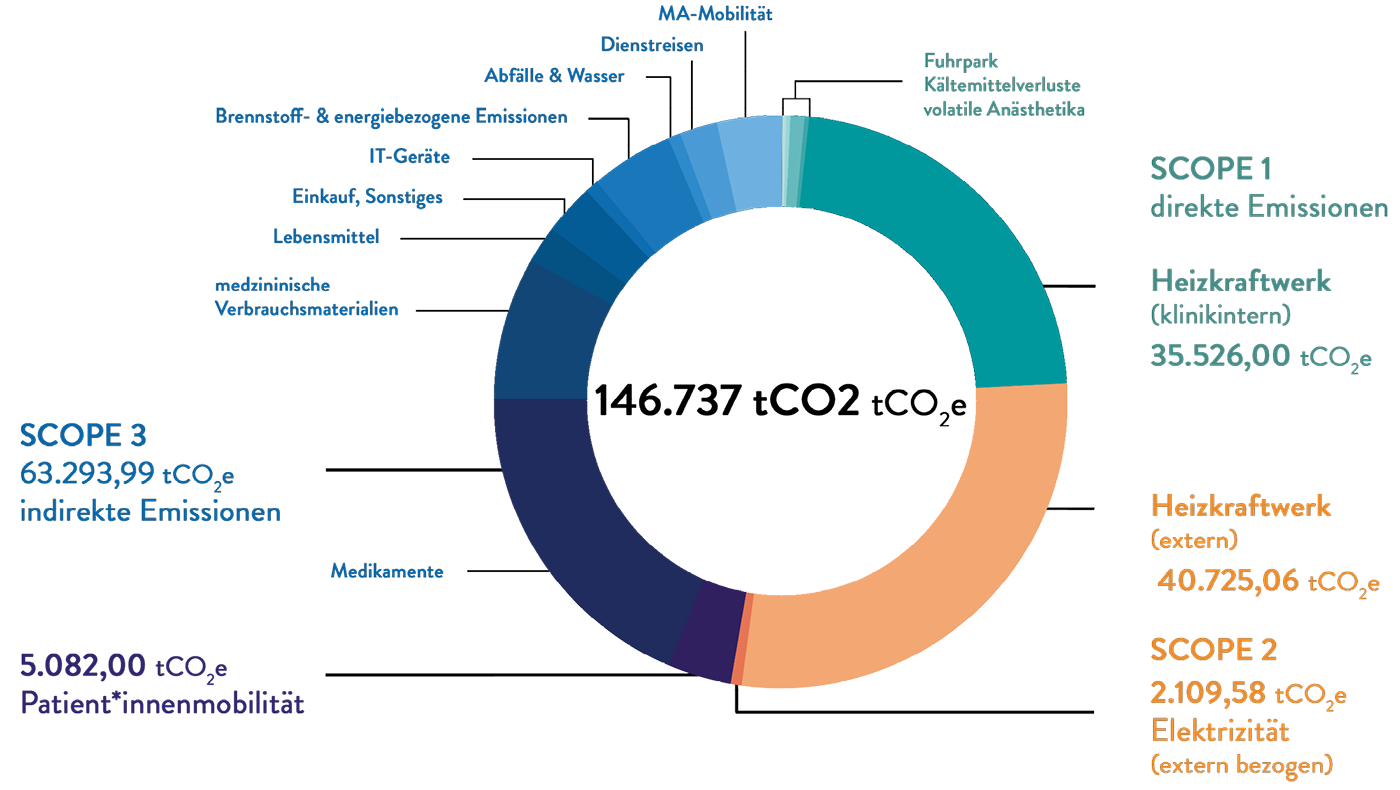
Das aG-DRG-System 2023 beinhaltet insgesamt 1.292 Fallpauschalen. Die Anzahl der Fallpauschalen gegenüber dem Vorjahr ist damit unverändert, wobei es innerhalb der einzelnen Gruppen zu Verschiebungen kommt. Die kalkulierten Eintages-DRGs haben um 5 aG-DRGs zugenommen. Die dem Institut für Entgeltsysteme im Krankenhaus (InEK) für die Kalkulation des aG-DRG-Systems 2023 zur Verfügung stehenden Daten (Kalkulationsstichprobe) sind auf historisch niedrige Anzahl von 225 (im Vorjahr 272) Krankenhäuser gesunken, davon jedoch 14 Universitätskliniken. Die Homogenität der Daten ist jedoch leicht angestiegen (+0,3 %). Auch in diesem Jahr werden in den Katalogen wieder die Relativgewichte für ausgegliederte DRGs (aDRGs) fallbezogen und tagesbezogene Pflegeentgeltwerte angegeben. Die bundesweite mittlere Verweildauer aller stationären Fälle sank um 0,68 % auf 5,88 Tage. Die stationäre Fallzahl ist auf dem niedrigen Corona-Level von 15,7 Mio. nahezu unverändert. Die Bezugsgröße ist auf 3.808 € mit einem Plus von über 500 € angestiegen.
Dieses Kalkulationsjahr bietet einige Besonderheiten:
- Die Sachkostenentwicklung seit dem Jahr 2019 wurde nun vollständig in allen Kostenarten berücksichtigt. Die gezielte Sachkostenabwertung aus den letzten Jahren zeigt in diesem Jahr deutlich geringere Effekte als in den Vorjahren.
- Klassifikatorische Anpassungen wurden vollständig umgesetzt.
- Bei Fallpauschalen mit einer von der durchschnittlichen Fallzahlveränderung stark abweichenden Fallzahlveränderung zeigt sich ein erheblicher verzerrender kalkulatorischer Einfluss der Fallzahlveränderung auf die Entwicklung der sog. Restkosten. Dieser Effekt wird mit einem gestuften Dämpfungsansatz gemildert.
- Die Bezugsgröße für den Pflegeerlös-Katalog ist nun auf 209,75 € (155, 71 € im Vorjahr) angestiegen. Dies entspricht einer Steigerung über 34 %. Dies ist ein Zeichen für eine zunehmende Verbesserung der Kalkulation der Pflege „am Bett“.
- Bei der Kalkulation der COVID-Fälle flossen auch unterjährige Daten mit ein. Die COVID-DRGs sind zunehmend besser kalkulierbar.
Ob man von den zahlreichen Umstrukturierungen des Fallpauschalenkatalogs profitiert (positiver Katalogeffekt) oder nicht (negativer Katalogeffekt), muss je nach Spektrum der Klinik im Detail analysiert werden. Insofern lohnt auch in diesem Jahr ganz besonders die klinikindividuelle Analyse der Katalogveränderungen. Die besonderen Herausforderungen der Kliniken liegen in den zum Teil erheblichen Abwertungen unverändert erreichter Leistungsspektren. Beispielhaft ist hier die Abwertung von kurzen Vakuumbehandlungen unter 15 Tagen zu nennen.
Sachkostenkorrektur und mengenanfällige Leistungen
Die grundsätzlichen Veränderungen seit 2017 zur Sachkostenkorrektur wurden auch 2023 beibehalten und führen zu einer Umverteilung von 0,39 % bei den Sachkosten zu einer Aufwertung der Personal- und Infrastrukturkosten von jeweils 0,12 %. Ebenfalls unverändert bleibt die gezielte Abwertung von mengenanfälligen Leistungen: Hier sind die G-DRGs I10D bis I10H an der Wirbelsäule und die G-DRG I47C für die primäre Hüftendoprothetik betroffen. Nicht operative Behandlungen an der Wirbelsäule, werden unverändert über die aG-DRGs I68D, I68E und I68F abgerechnet. Die Medianzahl von 23, 100 bzw. 34 die bei Überschreitung eine niedrigere Bewertungsrelation nach sich ziehen, ist signifikant gesunken. Dieser Eingriff in die ansonsten datengetriebene Systemkalkulation ist weiterhin umstritten und kontrovers zu diskutieren. Die gewünschten Effekte reduzieren sich in diesem Jahr deutlich.
Schweregradsteigernde Nebendiagnosen
In diesem Jahr wurde die CCL-Matrix der schweregradsteigernden Nebendiagnosen nun wieder umfangreich analysiert. Es wurden über 12 % mehr Nebendiagnosen erfasst. Begründet ist dies hauptsächlich durch COVID-Kodierungen, vor allem im Rahmen von Testungen. Die meist Änderungen der 1248 Änderungen betreffen DRG-spezifische Abwertungen in 1 bis 2 Basis-DRGs. Nach der Herausnahme der Pflegepersonalkosten ist für eine Vielzahl von Diagnosen die Einstufung im CCL-Schweregradsystem nicht mehr oder nicht mehr in der aktuellen Höhe durch Mehrkosten begründet. Es wurden auch Vorschläge aus dem Vorschlagsverfahren berücksichtigt. Unter anderem gibt es in diesem Jahr auch einige wenige Aufwertungen.
Schlichtungsausschuss
Die Entscheidungen des Schlichtungsausschusses nach § 19 KHG gelten als Kodierregeln und sind für Kliniken, MD und Kostenträger bindend. Mittlerweile sind diverse Entscheidungen in die Deutschen Kodierrichtlinien (DKR) aufgenommen und in der Kalkulation der Fallpauschalen berücksichtigt worden. Aktuelle Entscheidungen betreffen u. a. die Themen Adhäsiolyse (siehe Box 1) oder der Erregerkodierung. Alle Informationen und Entscheidungen zum Schlichtungsausschuss findet man unter der Internet-Adresse https://www.g-drg.de/Schlichtungsausschuss_nach_19_KHG.
1102v
|
|
Adhäsionen
|
|
|
Die Lösung von abdominalen Adhäsionen kann eine aufwändige „Hauptprozedur“ oder eine im Rahmen einer anderen Prozedur mitdurchgeführte Begleitprozedur („Nebenprozedur“) sein. Auch wenn Adhäsionen im Verlauf einer anderen Bauchoperation gelöst werden, kann der Vorgang im Einzelfall relevanten Aufwand verursachen. Dann sind ein Diagnosekode (z. B. K66.0 Peritoneale Adhäsionen) für die Adhäsion und ein Prozedurenkode aus
|
|
5-469.1
|
|
Bridenlösung oder
|
|
5-469.2
|
|
Adhäsiolyse
|
Box 1: Entscheidung des Schlichtungsausschusses zur Adhäsiolyse mit Aufnahme in die DKR 1102v 2023
Für die Lösung der Adhäsionen anzugeben.
Entscheidung des Schlichtungsausschusses zu dem Antrag S20220002 „Adhäsiolyse“, veröffentlicht am 27.04.2022
Entscheidung: Die DKR 1102 ist anzuwenden. Ein „relevanter Aufwand“ liegt beispielsweise vor, wenn:
–das Fortschreiten einer Operation oder die eigentlich geplante Operation durch eine notwendig werdende Adhäsiolyse deutlich behindert oder verzögert wird oder
–außerhalb der Präoperation des geplanten Operationsfeldes eine eigenständige aufwendige Adhäsiolyse vorgenommen wird.
Eine Adhäsiolyse, die durch einfaches Lösen mittels Schere (wenige Scherenschläge) erfolgt, stellt keinen relevanten Aufwand dar.
ICD-Kodierung
In der Kodierung gibt es 2023 einige Weiterentwicklungen, die Kodierunsicherheiten aufgreifen und für Sicherheit in der Anwendung der Regelwerke für Kliniken und Gutachter sorgen sowie eine Reduktion von Kostenträgerstreitigkeiten erreichen sollen. Dies ist insbesondere auch vor dem Hintergrund der aktuellen Logiken der sozialgerichtlichen Rechtsprechung von großer Bedeutung.
Bösartige Neubildung der Perianalhaut
Bei der Schlüsselnummer C44.5 Haut des Rumpfes (unter der Kategorie C44.- Sonstige bösartige Neubildungen der Haut) wurden neue 5-Steller eingeführt, um eine bösartige Neubildung der Perianalhaut von sonstigen bösartigen Neubildungen der Haut des Rumpfes abzugrenzen und spezifisch kodieren zu können.
Ösophagitis
Bei der Schlüsselnummer K20 Ösophagitis wurden neue 4-Steller eingeführt, um die Art der Ösophagitis spezifischer kodieren zu können. Die vormals bei K20 als Inklusivum aufgeführte peptische Ösophagitis wird nun der Schlüsselnummer K21.0 Gastroösophageale Refluxkrankheit mit Ösophagitis als Inklusivum zugeordnet, da der Begriff hier fachlich zu verorten ist.
Autoimmune und hereditäre Pankreatitis
Bei der Schlüsselnummer K86.1 Sonstige chronische Pankreatitis wurden neue 5-Steller eingeführt, um eine Autoimmunpankreatitis [AIP] und Hereditäre Pankreatitis spezifisch kodieren zu können.
Strikturen nach medizinischen Maßnahmen am Verdauungstrakt
Unter der Schlüsselnummer K91.8- Sonstige Krankheiten des Verdauungssystems nach medizinischen Maßnahmen, anderenorts nicht klassifiziert wurde ein neuer 5-Steller eingeführt, um Strikturen am Verdauungstrakt nach endoskopischen Eingriffen und Operationen spezifisch kodieren zu können. Zusätzlich wurde unter K91.82 ein Inklusivum Insuffizienzen von Anastomosen und Nähten am Pankreas mit Beteiligung des Dünndarms ergänzt.
Nosokomiale Sepsis und septischer Schock
Bei den Schlüsselnummern zur Kodierung einer Sepsis bei nachgewiesenen Erregern wurde jeweils ein Kodierhinweis zu den neu eingeführten Schlüsselnummern U69.80! bis U69.82! ergänzt, um den zeitlichen Bezug der Sepsis zur stationären Krankenhausaufnahme spezifisch kodieren zu können. Dies betrifft für Sepsis durch Bakterien den Kodebereich A02.- bis A42.- und für Sepsis durch Pilze den Kodebereich B37.- bis B48.-. Der Kodierhinweis wurde ebenfalls für die virenspezifischen Sepsis-Kodes B00.70 Sepsis durch Herpesviren und B34.80 Sepsis durch Viren, anderenorts nicht klassifiziert ergänzt. Gleiches gilt für die protozoenspezifischen Sepsis-Kodes B58.90 Sepsis durch Toxoplasmen und B60.80 Sepsis durch Protozoen, anderenorts nicht klassifiziert.
Bei der Schlüsselnummer R57.2 Septischer Schock wurde ein Kodierhinweis ergänzt im Hinblick auf die Verwendung der neu eingeführten Schlüsselnummern U69.83! bis U69.85! zur Angabe des zeitlichen Bezugs des septischen Schocks zur stationären Krankenhausaufnahme. Die unter U69.8-! eingeführten sekundären Schlüsselnummern ermöglichen die spezifische Kodierung des zeitlichen Bezugs einer Sepsis und eines septischen Schocks zur stationären Krankenhausaufnahme. Die Unterscheidung von nicht-nosokomial und nosokomial erfolgt gemäß den KISS-Definitionen des Robert-Koch-Instituts (2017). Im Falle einer Verlegung der zu behandelnden Person bezieht sich die Differenzierung nicht-nosokomial bzw. nosokomial auf das zeitliche Auftreten der Sepsis oder des septischen Schocks in Bezug auf die Krankenhausaufnahme durch den kodierenden Leistungserbringer.
Nosokomiale Pneumonie
Die Schlüsselnummern U69.0-! Anderenorts klassifizierte, im Krankenhaus erworbene Pneumonie wurden entsprechend der AWMF S3-Leitlinie „Behandlung von erwachsenen Patienten mit ambulant erworbener Pneumonie – Update 2021“ angepasst. Zwei 5-Steller wurden entfernt und in einen neuen 5-Steller (U69.04!) überführt, der die Kodierung einer nosokomialen Pneumonie unabhängig von einer zurückliegenden Hospitalisierung ermöglicht.
Fatigue-Syndrom
Auf Antrag des Fachbereichs wurden bei der Schlüsselnummer G93.3 Chronisches Müdigkeitssyndrom [Chronic fatigue syndrome] der Klassentitel und die Inklusiva an die neue Terminologie angepasst.
OPS-Kodierung
Zahlreiche OPS-Kodes wurden in 2023 in den chirurgischen Fachbereichen präzisiert und sollen Kodierunsicherheiten beseitigen:
Funktionstests
•Anpassung der Kodes für die Feststellung des Beatmungsstatus und des Beatmungsentwöhnungspotenzials an die B-BEP-Abschlagsvereinbarung nach § 9 Absatz 1a Nummer 8KHEntG (Krankenhausentgeltgesetz) (1-717 ff.)
Operationen an Lunge und Bronchus
•Einführung neuer Kodes für die bronchoskopische Dilatation eines Bronchus mit Einlegen vonmehreren Schienen, unterteilt nach der Art des verwendeten Materials (5-339.07 bis 5-339.0a)
•Einführung eines neuen Kodes für die bronchoskopische Dilatation eines Bronchus mit Einlegen oder Wechsel von mehreren Bifurkationsstents (5-339.0b)
•Einführung neuer Kodes für den Wechsel von mehreren bronchialen Schienen, unterteilt nach der Art des verwendeten Materials (5-339.33 bis 5-339.36)
Operationen am Herzen
•Einführung eines neuen Kodes für die Implantation eines Systems zur Stimulation des Leitungssystems mit 1 Elektrode (5-377.n2)
Operationen an den Blutgefäßen
•Verschiebung des Kodes für die endovaskuläre Implantation einer Stent-Prothese mit Klappenfunktion in den rechten Vorhof (5-379.e) auf den neu eingeführten Kode für die endovaskuläre Implantation einer monokavalen Stent-Prothese mit Klappenfunktion (5-38a.91)
•Einführung eines neuen Kodes für die endovaskuläre Implantation einer bikavalen Stent-Prothese mit Klappenfunktion (5-38a.92)
•Einführung eines neuen Kodes für das Anlegen eines popliteopoplitealen Shuntes oder Bypasses (5-393.63)
Operationen am Verdauungstrakt
•Einführung neuer Kodes für die endoskopische Wiedereröffnung eines Stents oder einer Prothese am Ösophagus, am Magen, am Darm, an den Gallengängen und am Pankreasgang (5-429.jh, 5-429.k3, 5-44a.3, 5-46a.2, 5-513.t, 5-526.n)
•Einführung neuer Kodes für die Korrektur einer Gastrojejunostomie und einer Jejunojejunostomie bei umgewandeltem Schlauchmagen (5-445.6 ff., 5-445.7 ff.)
•Einführung neuer Kodes für die Umwandlung eines Schlauchmagens in einen Ein-Anastomosen-Magenbypass durch Transsektion und Blindverschluss des Schlauchmagens und Gastrojejunostomie analog Billroth-II, unterteilt nach der Art des Zugangs (5-447.8 ff.)
•Einführung neuer Kodes für die Umwandlung eines Schlauchmagens in einen Magenbypass durch Transsektion und Blindverschluss des Schlauchmagens und Gastrojejunostomie mit Roux-Y-Anastomose, unterteilt nach der Art des Zugangs (5-447.9 ff.)
•Einführung neuer Kodes für die Anlage eines Ein-Anastomosen-Ileumbypass mit Gastroileostomie analog Billroth-II, ohne Transsektion, bei vorbestehendem Schlauchmagen, unterteilt nach der Art des Zugangs (5-447.a ff.)
•Einführung neuer Kodes für die Umwandlung eines Ein-Anastomosen-Magenbypasses in einen Magenbypass mit Roux-Y-Anastomose, unterteilt nach der Art des Zugangs (5-447.b ff.)
•Einführung neuer Kodes für die Nachresektion eines Schlauchmagens, unterteilt nach der Art des Zugangs (5-447.c ff.)
•Einführung neuer Kodes für die Strikturoplastik eines Schlauchmagens, unterteilt nach der Art des Zugangs (5-447.d ff.)
•Einführung neuer Kodes für die lokale Destruktion durch Kryoablation an der Leber, unterteilt nach der Art des Zugangs (5-501.b ff.)
•Einführung neuer Kodes für die transgastrale oder transduodenale Chemoablation einer neoplastischen Pankreaszyste (5-529.t, 5-529.u)
•Einführung eines neuen Kodes für die perkutan-endoskopische Entfernung von Pankreasnekrosen über einen Punktionskanal (5-529.v)
Operationen an den Bewegungsorganen
•Einführung neuer Kodes für die offen chirurgische knöcherne Refixation des medialen bzw. lateralen Kapselbandapparates (5-802.a, 5-802.b)
•Einführung neuer Kodes für offen chirurgische Operationen am Labrum acetabulare, unterteilt nach der Art des Eingriffs (5-80a ff.)
•Einführung neuer Zusatzkodes für die computergestützte Planung von Operationen an den Extremitätenknochen mit patientenindividuell hergestelltem Zielinstrumentarium ohne oder mit patientenindividuell hergestelltem Implantat (5-86a.22, 5-86a.23)
Operationen an Haut und Unterhaut
•Einführung neuer Kodes für die perkutane Kollageninduktion bei Verbrennungen und Verätzungen (5-929.2 ff.)
Zusatzinformationen zu Operationen
•Einführung eines neuen Zusatzkodes für die Verwendung von Osteosynthesematerial mit Edelmetallbeschichtung (5-935.1)
Frührehabilitative und physikalische Therapie
•Überarbeitung der Strukturmerkmale der Kodes für die neurologisch-neurochirurgische Frührehabilitation (8-552 ff.)
Maßnahmen für das Atmungssystem
•Überarbeitung der Hinweise der Kodes für die prolongierte Beatmungsentwöhnung (8-718.8 ff., 8-718.9 ff.)
Maßnahmen für den Blutkreislauf
•Einführung neuer Kodes für das Legen und den Wechsel eines Katheters in periphere und zentralvenöse Gefäße, differenziert nach der Art des Zugangs und dem Zielgefäß (8-831.0 ff.,8-831.2 ff.)
•Einführung neuer Kodes für die irreversible Elektroporation als ablative Maßnahme bei Herzrhythmusstörungen, unterteilt nach der Lokalisation (8-835.k ff.)
•Einführung neuer Kodes für die Verwendung eines oder mehrerer Disc-Retriever zur Thrombektomie oder Fremdkörperentfernung (8-83b.8g ff.)
Komplexbehandlung
•Ergänzung des neuen Berufsabschlusses „Pflegefachfrau/Pflegefachmann“ nach dem Pflegeberufegesetz (PflBG) in den Strukturmerkmalen des Kodes für die intensivmedizinische Komplexbehandlung im Kindesalter (8-98d ff.)
Diverse Vorschläge zu Systemkorrekturen gehen auch in diesem Jahr insbesondere wieder auf Vorschläge der chirurgischen Fachgesellschaften sowie der Deutschen Gesellschaft für Chirurgie (DGCH), zusammen mit dem Berufsverband der Deutschen Chirurgen (BDC) zurück.
Die Komplexität und die Ausdifferenzierung des G-DRG-Systems nehmen 2023 weiter zu. Die Innovationsfinanzierung ist über das vorliegende System weiterhin schwerfällig. Es gibt weiterhin Systemelemente mit der Abkehr von der datengetriebenen Systematik. Seit 2020 werden auch die Auswirkungen der Personaluntergrenzen-Verordnung und des Pflegepersonal-Stärkungsgesetz auf das G-DRG-System sichtbar. Insbesondere die Ausgliederung der Kosten für die Pflege aus den Fallpauschalen, die pandemiebedingten Eingriffe und der veränderten und Fall- und PatientInnen-Struktur führt zu größeren Änderungen des Fallpauschalenkatalogs und der Abrechnungslogik. Die Auswirkungen aus der veränderten Krankenhausplanung, der geplanten Einführung von Notfallstrukturen, Leistungsgruppen und der G-BA-Beschlüsse werden ebenfalls im System zu Neuverteilungen führen. Mit Spannung werden auch die Änderungen der Neuordnung des Ambulanten Operierens und der Einführung von teilstationären und Hybrid-DRGs erwartet.
Literatur
[1] ICD-10-GM 2023 – Systematisches Verzeichnis, Deutscher Ärzteverlag, ISBN 978-3-7691-3790-3
[2] ICD-10-GM 2023 – Alphabetisches Verzeichnis, Deutscher Ärzteverlag, ISBN 978-3-7691-3791-0
[3] OPS 2023 – Systematisches Verzeichnis, Deutscher Ärzteverlag, ISBN 978-3-7691-3792-7
[4] Deutsche Kodierrichtlinien 2023, Deutscher Ärzteverlag, ISBN 978-3-7691-3793-4
[5] BfArM Aktualisierungsliste ICD 2023 https://www.bfarm.de/SharedDocs/Downloads/DE/Kodiersysteme/klassifikationen/icd-10-gm/version2023/icd10gm2023syst-alisten_zip.html
[6] BfArM Aktualisierungsliste OPS 2023 https://www.bfarm.de/SharedDocs/Downloads/DE/Kodiersysteme/klassifikationen/ops/version2023/ops2023syst-alisten_zip.html
[7] InEK-Abschlussbericht zur Weiterentwicklung des G-DRG-Systems 2023 https://www.g-drg.de/ag-drg-system-2023/abschlussbericht-zur-weiterentwicklung-des-g-drg-systems-und-report-browser/abschlussbericht-zur-weiterentwicklung-des-ag-drg-systems-fuer-2023

Prof. Dr. med. Thomas Auhuber
Leiter BDC-Themen-Referat „Vergütungssystematik und Leistungsmanagement”
[email protected]
Chirurgie+
Auhuber T: DRG und Kodierung 2023 in der Chirurgie. Passion Chirurgie. 2023 Juli/August; 13(07/08): Artikel 04_06.
Weitere Artikel zum Thema finden Sie auf BDC|Online (www.bdc.de) unter der Rubrik Wissen | Vergütung | DRG.