01.03.2017 Mund-, Kiefer- & Gesichtschirurgie
Antiresorptiva-assoziierte Osteonekrosen der Kiefer

Bisphosphonate und Denosumab spielen eine entscheidende Rolle in der Prävention und Therapie der Skelettdestruktion in der Osteologie und Onkologie. Sie stellen weltweit die am weitesten verbreitete Gruppe antiresorptiver osteotroper Medikamente dar und weisen eine besondere Affinität zum Knochen auf [1, 2]. Bisphosphonate binden an das Hydroxylapatit des Knochens und hemmen vor allem die Aktivität der Osteoklasten, sodass eine positive Bilanzwirkung resultiert [3].
Haupteinsatzgebiete der Bisphosphonate sind die Behandlung der Osteoporose sowie die Therapie von malignen, skelettal metastasierten Grunderkrankungen [4, 1]. Bei Patienten mit Osteoporose konnte eine deutliche Verminderung des Frakturrisikos und eine Optimierung der Lebensqualität belegt werden [4]. Im Bereich der supportiven onkologischen Therapie haben Bisphosphonate einen hohen Stellenwert und werden in der Prophylaxe und Therapie der Skelettbeteiligung bei Patienten mit Plasmozytom und soliden Tumoren wie Mamma- und Prostatakarzinomen eingesetzt [1]. Auch in diesem Indikationsgebiet konnte eine Reduktion unerwünschter skelettaler Ereignisse, insbesondere pathologischer Frakturen sowie eine Schmerzreduktion belegt werden. Die Halbwertszeit im Knochen liegt bei Bisphosphonaten im Bereich von Jahren [1].
Der antiresorptiv wirksame Antikörper Denosumab kommt in den Bisphosphonaten ähnlichen Indikationen zum Einsatz. Die Wirkungsweise des monoklonalen Antikörpers besteht in einer Hemmung des Rezeptor-Aktivators des nukleären Faktors-κB-Liganden (RANK-L), was eine Hemmung der Osteoklastenfunktion und -differenzierung und eine daraus resultierende reduzierte Knochenresorption zur Folge hat. Die Halbwertzeit von Denosumab beträgt circa 26 Tage und ist somit deutlich kürzer als die von Bisphosphonaten [5, 6].
Die Antiresorptiva-assoziierte Osteonekrose der Kiefer
Generell gelten Antiresorptiva als sichere und nebenwirkungsarme Medikamente. Doch seit der Erstbeschreibung des Zusammenhanges zwischen Bisphosphonattherapie und Osteonekrosen der Kiefer im Jahr 2003 häufen sich Berichte und Fallsammlungen über dieses Krankheitsbild und belegen, dass sich die ARONJ (Antiresorptive Drug-Related Osteonecrosis of the Jaw) zu einem wichtigen klinischen Problem entwickelt haben. Hierbei besteht bei antiresorptiver Therapie bei Osteoporose eine kumulative Inzidenz von ca. 0,1 % und antiresorptiver Therapie in onkologischer Dosierung eine kumulative Inzidenz von 1 bis 18 % [7-10, 3]. Weiterhin wurden deutlich seltener auch Kiefernekrosen im Zusammenhang mit antiangiogenetischen Antikörpern wie Bevacizumab beschrieben, auf die hier nicht näher eingegangen werden soll [11].
Definition und Stadieneinteilung
Definitionsgemäß wird von einer ARONJ gesprochen, wenn Antiresorptiva aktuell verabreicht werden bzw. verabreicht wurden, eine Bestrahlung der Kiefer nicht erfolgte, keine Metastasen im Bereich der Kiefer auftraten sowie zur Mundhöhle exponierter Knochen bzw. eine intra- oder extraorale Fistelung in der maxillofazialen Region über einen Zeitraum von mehr als acht Wochen besteht [12].
Die Einteilung der ARONJ erfolgt in folgende Stadien (Tab. 1):
Tabelle 1 Stadieneinteilung ARONJ nach AAOMS 2014 [12]
|
Stadium |
Definition |
|
0 |
unspezifische klinische oder radiologische Zeichen einer ARONJ ohne Knochenexposition |
|
1 |
freiliegender nekrotischer Knochen ohne Entzündungszeichen der umgebenden Gewebe oder Schmerzen |
|
2 |
freiliegender nekrotischer Knochen mit Entzündungszeichen der umgebenden Gewebe oder Schmerzen |
|
3 |
freiliegender nekrotischer Knochen mit verkomplizierenden Faktoren wie Mund-Antrum-Verbindung, pathologischer Fraktur oder Ausdehnung bis an den Unterkieferrand oder das Jochbein |
Klinische Präsentation
Weitere häufige klinische Symptome neben dem zur Mundhöhle exponierten Knochen sind Schmerzen, Weichgewebsschwellungen und intra- oder extraorale Fistelbildungen oder Abszedierungen. Im Bereich des Oberkiefers kann es zu Mund-Antrum-Verbindungen und zu Entzündungen des Sinus maxillaris kommen. Im Bereich des Unterkiefers ist eine Beteiligung des N. alveolaris inferior mit konsekutiver Hypästhesie im Bereich der Unterlippe und der Haut des Kinns (Vincent-Symptom) bzw. bei fortgeschrittenen Nekrosearealen eine Unterkieferfraktur möglich [13]. Das typische klinische und radiologische Bild der Erkrankung ist in Abbildung 1a und 1b dargestellt.
Pathophysiologie
Die Pathophysiologie der ARONJ bei Bisphosphonattherapie steht im Zusammenhang mit speziellen Eigenschaften der Bisphosphonate und des Kieferknochens. Bei neutralem pH-Wert ist die Löslichkeit von Bisphosphonaten reduziert und sie sind inert. Bei Verschiebung des pH-Werts in Richtung eines sauren Milieus im Rahmen von Entzündungsreaktionen kommt es zu einer Erhöhung der Löslichkeit und zur Aktivierung von Bisphosphonaten. Dies ist besonders häufig im Bereich der Kiefer auf Grund dentogener Infektionen und dentalchirurgischer Eingriffe gegeben [14].
Die Pathophysiologie der seit 2010 im Zusammenhang mit Denosumab beschriebenen ARONJ ist bislang nur unvollständig verstanden. Jedoch scheinen auch hier lokale Entzündungen, auf die der antiresorptiv behandelte Knochen nicht adäquat reagieren kann, eine Schlüsselrolle zu spielen [15, 11, 16].
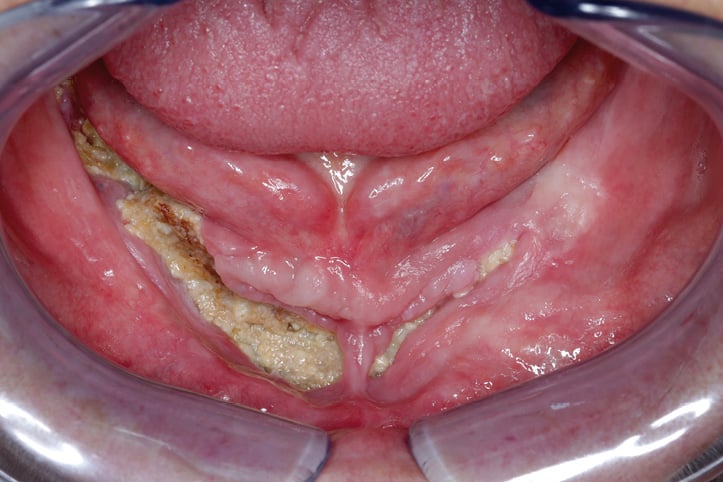
Abb. 1a: typisches klinisches Bild einer medikamenten-assoziierten Osteonekrose des Unterkiefers beidseits (Stadium III nach AAOMS 2014) mit nekrotischem exponiertem Knochen und Heranreichen der Läsion an die Basis mandibulae sowie extraoraler Fistelbildung bei einer 61-jährigen Patientin mit Mammakarzinom und mehrjähriger intravenöser Therapie mit stickstoffhaltigen Bisphosphonaten (Zoledronat 4 mg alle vier Wochen über zweieinhalb Jahre).
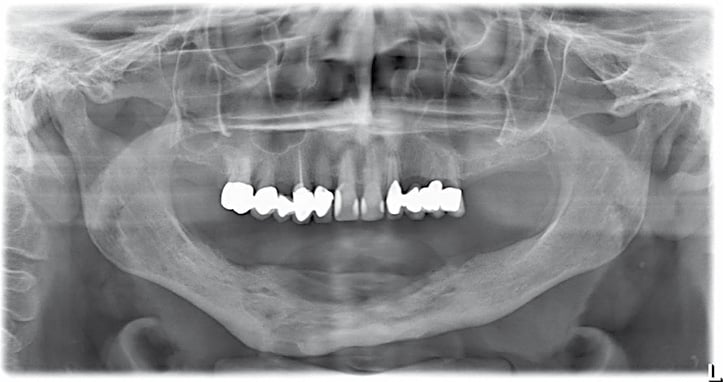
Abb. 1b: korrespondierendes röntgenologisches Bild (Panoramaschichtaufnahme/Orthopantomographie) mit ausgedehnter Radioluzenz im Bereich des Unterkiefers beidseits von regio 36 bis regio 45 und Ausdehnung bis an die Basis mandibulae und umgebender vermehrter Radioopazität des Knochens. Nebenbefundlich konservierend und festsitzend prothetisch versorgte Restbezahnung des Oberkiefers.
Potentielle Risikofaktoren
Allgemeine Risikofaktoren stellen Medikamentengabe in onkologischer Dosierung sowie Anwendung über einen längeren Zeitraum (länger als drei Jahre) dar. Patientenspezifische Risikofaktoren sind das Vorliegen eines Malignoms, hohes Alter, begleitende Chemo- oder Glukokortikosteroidtherapie sowie Alkohol- und Tabakkonsum. Lokale Risikofaktoren sind eine reduzierte Mundhygiene, das Vorliegen einer Parodontitis und dentoalveoläre Infektionen bzw. Eingriffe wie Zahnextraktionen und operative Zahnentfernungen [7, 17, 18].
Prophylaxe
Patienten, die eine antiresorptive Therapie auf Grund einer malignen Grunderkrankung erhalten sollen, sollten zur Reduktion lokaler Entzündungen durch ihren Zahnarzt zu adäquater Mundhygiene motiviert werden. Teilretinierte Zähne sollten entfernt, komplett von Knochen oder Mukosa bedeckte, retinierte Zähne belassen werden. Zerstörte Zähne sollten entfernt und erhaltungswürdige Zähne konservativ, z. B. mittels Wurzelkanalbehandlung therapiert werden. Der Beginn der antiresorptiven Therapie sollte nach mukosaler Abheilung erfolgen. Fehlerhaft sitzende dentale Prothesen sollten zur Vermeidung von Druckstellen modifiziert oder ersetzt werden. Nach Beginn der antiresorptiven Therapie sollten alle sechs bis 12 Monate klinische und ggf. radiologische zahnärztliche Untersuchungen erfolgen, um
freiliegenden Knochen oder Sequestrierungen frühzeitig zu erkennen. Ist die Entfernung von Zähnen indiziert, sollte diese unter perioperativer antibiotischer Prophylaxe und schonend durchgeführt werden. Die Extraktionsalveolen sind plastisch zu decken
[19, 20, 10].
Patienten, die orale Bisphosphonate bzw. Denosumab zur Prävention bzw. Therapie einer Osteoporose erhalten sollen, sollten ebenfalls über das im Vergleich zu onkologischer Indikation zwar deutlich geringere, aber vorhandene Risiko des Auftretens einer ARONJ aufgeklärt und zu guter Mundhygiene motiviert werden. Sollten dentoalveoläre Eingriffe notwendig werden, sollten nach aktuellem Wissensstand sowohl eine plastische Deckung als auch eine perioperative antibiotische Therapie erfolgen. Bei Denosumab ist auf Grund der im Vergleich zu Bisphosphonaten deutlich geringeren Halbwertzeit eine präoperative Pausierung bzw. die Durchführung des Eingriffs im Abstand zur letzten Medikamentengabe in Erwägung zu ziehen [20-22, 10, 12].
Therapie
Die Therapie der ARONJ erfolgt multidisziplinär und stadienabhängig in Zusammenarbeit mit dem Onkologen, Osteologen, Zahnarzt und Mund-, Kiefer- und Gesichtschirurgen. Ziel ist die Vermeidung chronischer Infektionen, einer Progression der Knochennekrose und den damit verbundenen Konsequenzen sowie die Minderung von Schmerzen [10, 23, 12].
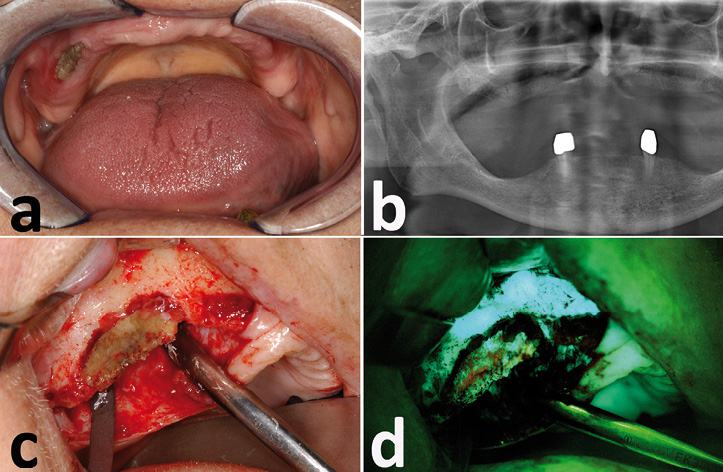
Abb. 2 a-d: Darstellung eines 79-jährigen Patienten mit Prostatakarzinom, der sich mit Schmerzen und einer nicht heilenden Wunde im Bereich des Oberkiefers rechts vorstellte. Der Patient litt unter einem Prostatakarzinom mit skelettaler Metastasierung und wurde mit Hilfe einer Chemotherapie sowie intravenösen stickstoffhaltigen Bisphosphonaten (Zoledronat 4 mg vier-wöchentlich) therapiert. Klinisch zeigte sich nekrotischer exponierter Knochen (Abb. 2a) im Bereich des Oberkiefers rechts, das Leitsymptom der Antiresorptiva-assoziierten Kiefernekrose. Die konventionelle radiologische Darstellung (Orthopantomographie) zeigt oft keine wesentlichen Veränderungen (Abb. 2b). Der Patient wurde chirurgisch (intraoperatives natives Bild Abb. 2c) mit Hilfe der innovativen Methode der fluoreszenz-orientierten Nekroseabtragung (intraoperatives fluoreszenz-optisches Bild siehe Abb. 2d) therapiert. Hierbei stellt sich vitaler Knochen in grünlicher Fluoreszenz (Autofluoreszenz des Knochens und Tetrazyklinfluoreszenz) sowie nekrotischer Knochen durch Minderung bis Auslöschung der grünlichen Fluoreszenz sowie teilweise rötlicher Fluoreszenz aufgrund der bakteriellen Besiedlung dar. Nachdruck aus Otto et al. 2012 [17] mit freundlicher Genehmigung durch Elsevier.
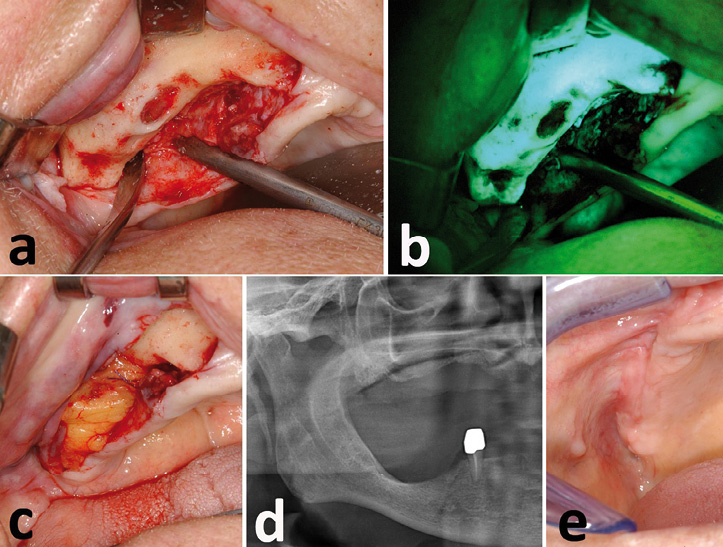
Abb. 3 a-e: Nach vollständiger Entfernung des nekrotischen und infizierten Knochens sowie Glättung scharfer Knochenkanten (Abb. 3 a natives intraoperatives Bild sowie Abb. 3b. intraoperatives fluoreszenz-optisches Bild) erfolgte die mehrschichtige plastische Deckung mit Hilfe des Bichat`schen Wangenfettlappens (Abb. 3c) sowie Mukoperiost. Unter perioperativer antibiotischer Therapie mit Amoxicillin/Clavulansäure zeigte sich eine regelrechte postoperative Wundheilung. Das postoperative röntgenologische Bild ist in Abb. 3d dargestellt. Vier Wochen postoperativ zeigte sich eine reizlose schleimhäutige Abheilung der Wunde (Abb. 3e). Nachdruck aus Otto et al. 2012 [17] mit freundlicher Genehmigung von Elsevier.
In den Stadien 0 und 1 kann zunächst eine konservative, nicht-chirurgische Therapie durch lokale antiseptische sowie systemische analgetische und antibiotische Medikation in Kombination mit engmaschigen Verlaufskontrollen erfolgen. Dies führt im Großteil der Fälle zu einer Reduktion der Beschwerden jedoch nicht regelmäßig zu einer schleimhäutigen Abheilung [24, 25]. Sollten die Beschwerden persistieren oder höhergradige Nekrosen vorliegen, sind das chirurgische Debridement mit Entfernung des gesamten nekrotischen Knochens, Glättung von scharfen Knochenkanten und eine spannungsfreie plastische Deckung indiziert. Hierbei sollte perioperativ eine antientzündliche und antibiotische Therapie durchgeführt werden. Bei dem chirurgischen Debridement ist eine konventionell chirurgische Abtragung von einer fluoreszenz-orientierten Abtragung zu unterscheiden. Ein typisches klinisches Beispiel einer fluoreszenz-orientierten Nekroseabtragung ist in Abbildung 2 und 3 dargestellt. Weiterhin sollte die präoperative Pausierung der antiresorptiven Therapie, insbesondere bei Denosumab, in Erwägung gezogen werden, soweit dies aus onkologischer bzw. osteologischer Sicht vertrebar ist [26, 27, 10].
Sollten ausgedehnte Resektionen notwendig sein, so ist je nach Allgemeinzustand des Patienten die Überbrückung und Stabilisierung der Defektzone mit Osteosynthesematerial, lokalen Lappenplastiken oder mikrovaskulär reanastomisierten Transplantaten möglich. Bei ausgedehnten Defekten im Bereich des Oberkiefers mit Beteiligung der Kieferhöhle kommen auch Obturatorprothesen zum Einsatz [28, 29].
Rehabilitation
Die dentale Rehabilitation bei Patienten mit ARONJ erfolgt in Abhängigkeit von der Grunderkrankung. Bei Patienten, die Antiresorptiva auf Grund einer Osteoporose erhalten, kann die Insertion von dentalen Implantaten entsprechend der aktuellen Leitlinie „Implantation bei antiresorptiver Therapie“ erfolgen. Hierbei sollte über das Risiko des Auftretens einer Osteonekrose aufgeklärt werden, insbesondere wenn zusätzliche Risikofaktoren wie eine Glukokortikosteroidtherapie oder eine Antiresorptivatherapie länger als drei Jahre vorliegen [30].
Bei Patienten, die aus onkologischer Indikation antiresorptiv therapiert werden, gestaltet sich die Rehabilitation schwierig. Die Insertion dentaler Implantate wird nicht empfohlen. Jedoch auch schleimhautgetragene Prothesen bergen durch das Verursachen von Schleimhautdruckstellen das Risiko einer erneuten Osteonekrose [31, 30].
Die Literaturliste erhalten Sie über passion_[email protected].
Interessenkonflikt: Sven Otto hat themenbezogene Drittmittelförderungen der AO (Arbeitsgemeinschaft für Osteosynthesefragen AO CMF C11-20 BRONJ, AO S 13-1390, AO CMF 16-15T, AO CMF 16-21O) sowie interne Fördermittel der Ludwig-Maximilians-Universität (FöFoLe Reg-Nr. 623
sowie Friedrich-Baur 65/09 und 71/11 und Curt-Bohnewand-Stiftung) und Honorar für Vortragstätigkeit der Firma AMGEN® erhalten.sd
Autoren des Artikels
PD Dr. med. Dr. med. dent. Sven Otto
Klinik und Poliklinik für Mund-, Kiefer- und GesichtschirurgieLudwig-Maximilians-Universität MünchenLindwurmstraße 2a80336München kontaktierenDr. med. Jakob Ihbe
Klinik und Poliklinik für Mund-, Kiefer- und GesichtschirurgieLudwig-Maximilians-Universität MünchenDr. med. Dr. med. dent. Matthias Tröltzsch
Klinik und Poliklinik für Mund-, Kiefer- und GesichtschirurgieLudwig-Maximilians-Universität MünchenDr. med. dent. Kleopatra Ziata-Otto
Zahnarztpraxis KraillingLuitpoldstraße 2282152Krailling kontaktierenUniv.-Prof. Dr. Gabriele Kaeppler
Klinik und Poliklinik für Mund-, Kiefer- und GesichtschirurgieLudwig-Maximilians-Universität MünchenProfessor Dr. med. Dr. med. dent. Michael Ehrenfeld
Präsident der Deutschen Gesellschaft für Chirurgie (DGCH) 2020/2021Klinikdirektor, Klinikum der Universität MünchenKlinik und Poliklinik für Mund-, Kiefer- und Gesichtschirurgie kontaktierenWeitere Artikel zum Thema
08.08.2022 Wissen
Ukraine: Nachholbedarf bei Schussverletzungen für deutsche Ärzte
Das wehrmedizinische Wissen ist Deutschland ist offensichtlich ausbaufähig. Viele Operationstechniken im Bereich von Schussverletzungen stammten noch aus der Zeit der Weltkriege.
01.04.2021 Mund-, Kiefer- & Gesichtschirurgie
„The big Four“ – BCC, PEC, MM & MCC: Stadiengerechte Therapie von Hautmalignomen der Kopf-Hals-Region
Kutane Malignome stellen die häufigsten bösartigen Erkrankungen überhaupt dar und zeigen eine seit Jahrzehnten ansteigende Inzidenz. Das Basalzellkarzinom (BZK), das kutane Plattenepithelkarzinom (PEK) sowie das maligne Melanom (MM) sind hierbei die führenden Entitäten. Allen Entitäten gemeinsam ist ätiologisch eine erhöhte UV-Exposition. Das Risiko steigt mit zunehmender UV-Exposition und damit mit dem Alter, wobei als weitere Kofaktoren unter anderem ein heller Hauttyp, Immunkompromittierung, chronische Entzündungen, Noxen und ionisierende Strahlung sowie HPV-Infektion und Genodermatosen hinzukommen können.
01.04.2021 Mund-, Kiefer- & Gesichtschirurgie
Patientenspezifische Implantate in der Gesichtsschädeltraumatologie – welche Indikationen sind sinnvoll?
Bildgebungsbasierte computergestützte Verfahren zur Operationsplanung und -durchführung (sog. „Computergestützte Chirurgie“ bzw. “Computer-assisted Surgery, CAS) haben sich in den letzten Jahren in unterschiedlichen medizinischen Fachbereichen etabliert. Insbesondere chirurgische Fächer wie Orthopädie und Unfallchirurgie, Neurochirurgie, Herzchirurgie und Mund-, Kiefer- und Gesichtschirurgie (MKG-Chirurgie) haben von dieser Entwicklung, die den Operateur bei der Planung und Durchführung chirurgischer Eingriffe unterstützen, profitiert.
01.04.2021 Mund-, Kiefer- & Gesichtschirurgie
Diagnostik und Therapie von Gefäßanomalien im Kopf- und Halsbereich
In der gängigen Klassifikation der ISSVA (International Society for the Study of Vascular Anomalies) wird prinzipiell zwischen vaskulären Tumoren und vaskulären Malformationen unterschieden. Während vaskuläre Tumore echte proliferative Erkrankungen darstellen, handelt es sich bei Malformationen um angeborene Gefäßfehlbildungen mit fehlerhafter, dysplastischer Gefäßreifung.
Lesen Sie PASSION CHIRURGIE!
Die Monatsausgaben der Mitgliederzeitschrift können Sie als eMagazin online lesen.