01.06.2014 Fachübergreifend
Safety Clip: Mangelernährung – Schaden- und Risikoprävention mit berufsgruppenübergreifenden Screening-Verfahren

S. Federhen
Mangelernährung tritt bei der Behandlung komplex kranker Patienten häufig auf und ist daher ein relevantes Phänomen, das massive Auswirkungen auf den Heilerfolg hat. Etwa 30 % aller behandelten Patientinnen und Patienten in Krankenhäusern sind unterernährt. Ein großer Teil dieser Menschen wird bereits unterernährt aufgenommen. Im Verlaufe der Behandlung verstärkt sich das Problem dann weiter. [1]
Bei der Auswertung von Schadenfällen aus Krankenhäusern springt direkt ins Auge, dass der Anteil der Anspruchsstellungen aufgrund von Diagnose- und Therapiefehlern sowie aufgrund von Zeitverzögerungen besonders hoch ist.
In einem repräsentativen Sample aus den Jahren 2006 bis 2010 wird deutlich, dass – bezogen auf Personenschäden mit einem Schadenaufwand > 2000 € – bei ca. 35 % der Anspruchsstellungen die Ursachen in den Bereichen „Nicht- oder zu spät eingeleitete Therapie“, „falsche Therapiewahl“ oder „falsch durchgeführte Therapie“ liegen. „Befunderhebungs- oder Diagnosefehler“ machen ca. 15 % der Vorwürfe aus. Auch die Anspruchsstellungen zum Thema Mangelernährung fallen unter diese Begriffe. [2]
Widmet man sich den Einzelfällen in einer systemischen Fallanalyse, ist ein sehr heterogenes Zusammenspiel von verschiedenen beitragenden Faktoren festzustellen. In vielen Fällen sind Verantwortlichkeiten nicht klar geregelt, Kommunikationsstrukturen nicht festgelegt oder geeignete Instrumente zur strukturierten Erhebung von Risiken nicht vorhanden. Mitunter werden auch vorliegende Informationen nicht oder nur unzureichend genutzt. Zudem ist die mangelhafte Organisation der Zusammenarbeit aller beteiligten Berufsgruppen vielfach an der Entstehung von Fehlern beteiligt. [3]
Betrachten wir die Rahmenbedingungen, zeigt sich im Verlauf des letzten Jahrzehnts eine kontinuierlich sinkende stationäre Verweildauer, die ihren Ursprung im pauschalierten Vergütungssystem hat. Im Jahr 2012 betrug die Dauer einer stationären Behandlung noch durchschnittlich 7,6 Tage[4]. Innerhalb von zehn Jahren wurde sie aber um rund 30 % gesenkt. Dies bedeutet, dem Faktor Zeit wird man künftig einen immer größeren Wert beizumessen haben, da durch die insgesamt gestiegene Fallzahl die „Taktfrequenz“ in den einzelnen Kliniken steigt, gleichzeitig aber wegen der immer kürzer werdenden Zeit auch die Fehleranfälligkeit größer wird.
Was bedeutet das für die Praxis? Welche Ansatzpunkte kann man verfolgen?
Bei der Gestaltung klinischer Prozesse in der Gesundheitsversorgung muss immer die Patientensicherheit an erster Stelle stehen. Treffend beschrieben hat dies Woolf (2004) [5], der die Patientensicherheit als deutlichste Konkretisierung des Qualitätsgedankens in den Vordergrund stellt, da kein Qualitätsproblem eingreifender sein könne als eines, das einen Schaden verursacht.
Das klinische Risiko liegt hierbei in der Hand des Prozesseigners, d. h. in der Hand der oder des Fachverantwortlichen. Geht es um ein multidisziplinäres Thema wie Ernährung trägt sowohl die ärztliche als auch die pflegerische Leitung das Risiko. Die ONR 49001 (Nachweisnorm zur Zertifizierung von Risikomanagementsystemen, Umsetzung der ISO 31000 für die Praxis) beschreibt diese Position treffend als „Risikoeigner“. Risikoeignerschaft beinhaltet demnach auch die Möglichkeit, das Risiko beherrschen und verändern zu können, was eine fachliche und organisatorische Verantwortlichkeit impliziert.
Betrachtet man die klinische Versorgung aus der Sichtweise der Patientinnen und Patienten, steht also eine adäquate und zeitgerechte Anamnese, Diagnostik und Therapie als Kern der Prozessverantwortung im Vordergrund. Dabei sollen primär Schäden abgewendet werden.
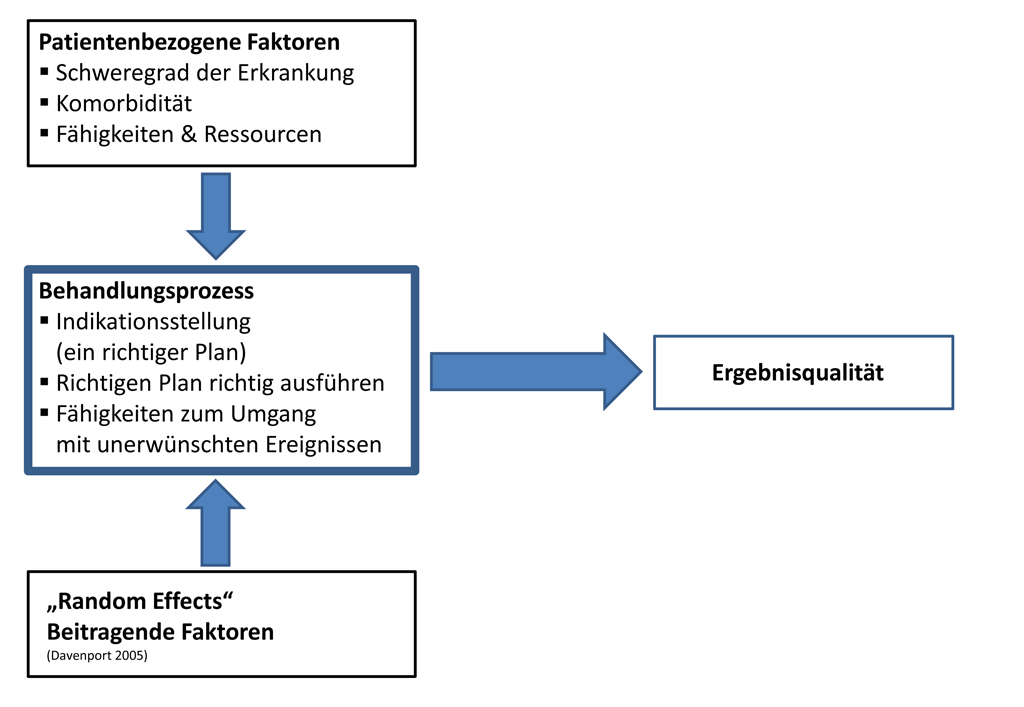
Wie der Grafik (Abb. 1) zu entnehmen ist, wird die Ergebnisqualität nachhaltig von verschiedenen Faktoren beeinflusst. Als Einflussgrößen werden die patientenbezogenen Faktoren, die zufälligen Umgebungsvariablen des Behandlungssystems („Random Effects“) und der Versorgungsprozess an sich beschrieben. Durch das klinische Management direkt zu beeinflussen ist die Ebene des Behandlungsprozesses (Prozesseignerschaft/Risikoeignerschaft).
Abb. 1: Einflussgrößen der Ergebnisqualität [6, 7]
Setzt man nun direkt bei der Indikationsstellung an, benötigt man – vor allem im Kontext der knappen Zeitressourcen – eine möglichst umfassende Datensammlung, die unter Einbeziehung der relevanten Risikofelder dabei hilft, die richtigen Fragen zu stellen, eine adäquate Diagnostik einzuleiten und nicht zuletzt die richtige Therapie zu beginnen.
Sammlung von Daten und Informationen
Damit all dies möglichst verzerrungsfrei erfolgen kann, benötigt man Instrumente, die möglichst zuverlässig und genau – und unabhängig von der erhebenden Person – messen, was sie vorgeben zu messen. Besondere Ansprüche müssen also an Validität und (Interrater-) Reliabilität gestellt werden, damit der Einsatz des Instruments gerechtfertigt ist.
Unterschieden werden muss hier zwischen Screening-Verfahren und Assessment-Instrumenten. Screening-Verfahren sollen grob rastern und vorfiltern. Patienten, die einen erweiterten Betreuungs- oder Behandlungsbedarf haben, sollen damit von Patienten ohne oder mit nur geringen Bedarfen separiert werden. Bedarfsbezogen können anschließend spezifische Assessment-Instrumente eingesetzt werden, die bei der weiteren Differenzierung unterstützen. Aufgrund der kurzen Verweildauer der Patienten in der Akutversorgung sind selten umfangreiche Assessment-Instrumente erforderlich. Diese finden ihre Berechtigung eher in Rehabilitations- und Langzeitpflegeeinrichtungen.
Ausfilterung von Patienten mit Risiko der Mangelernährung am Beispiel des Nutritional Risk Screening (NRS 2002/Kondrup-Score)
Um dem relevanten Phänomen der Mangelernährung in der Behandlung komplex kranker Patienten gerecht werden zu können, hat die Arbeitsgruppe um Kondrup et al. 2002 das Nutritional Risk Screening (NRS 2002) entwickelt (Abb. 2a-c) . Patienten mit Mangelernährung oder mit einem erhöhten Risiko dafür sollen so frühzeitig zu erkennen sein und entsprechend behandelt werden können.
Beim NRS 2002 werden alle Patienten zunächst einem kompakten, initialen Screening (Stufe 1) unterzogen, um den individuellen Ernährungszustand zu überprüfen. Werden alle Fragen mit „nein“ beantwortet, ist das Screening erfüllt und wird datengestützt beendet. Es wird empfohlen, das Screening nach zwei Wochen zu wiederholen, wenn der Patient bis dahin noch stationär versorgt wird. Liegt ein potenzielles Risiko auf Mangelernährung vor (mindestens einmal „ja“ in der Ersterfassung), wird das finale Screening (Stufe 2) zur erweiterten Ernährungsbeurteilung durchgeführt. In einem weiteren Schritt wird die Schwere der Erkrankung (Stressmetabolismus) beurteilt.
Abb. 2a: NRS 2002 (Kondrup-Score), Initiales Screening
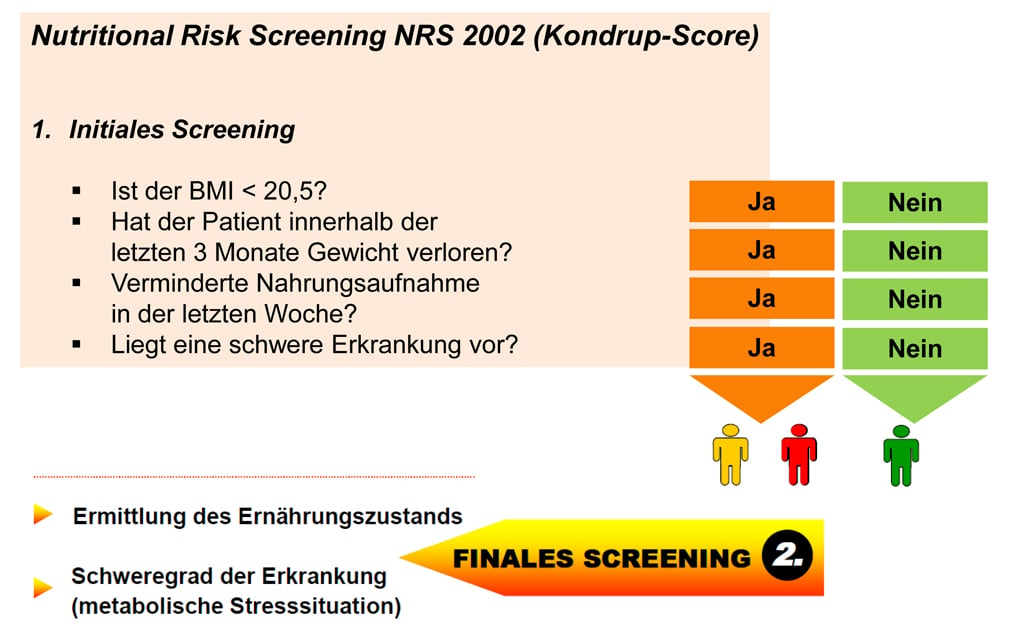
Abb. 2b: NRS 2002 (Kondrup-Score), Finales Screening
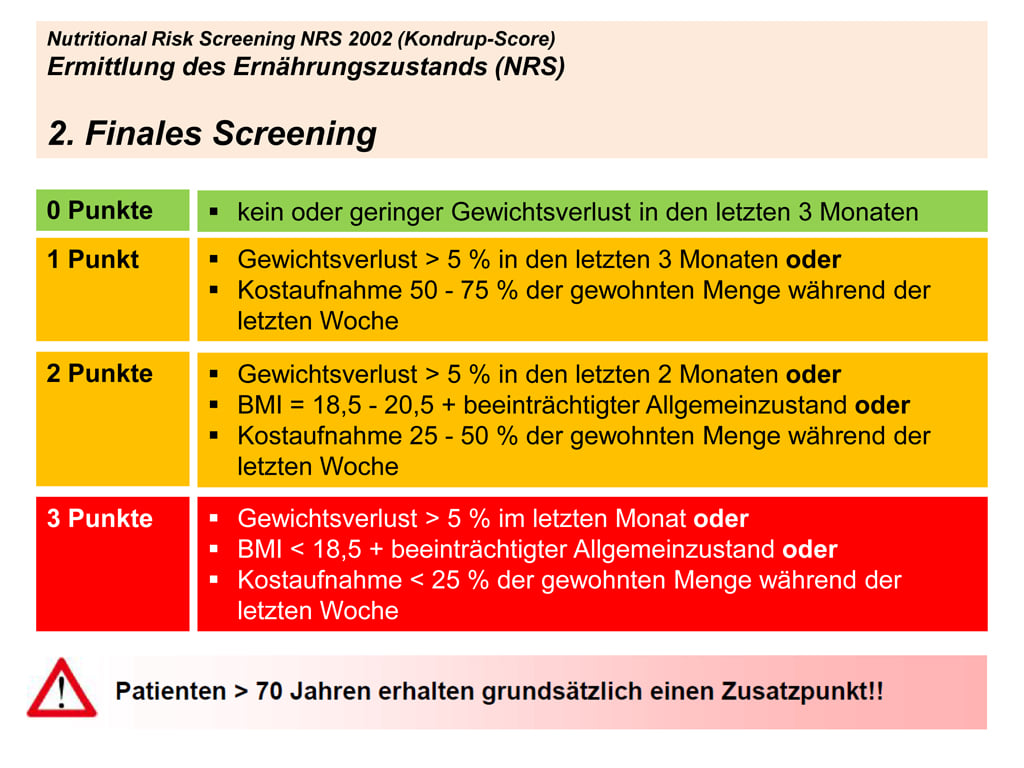
Abb. 2c: NRS 2002 (Kondrup-Score), Schwergrad der Erkrankung. [8]
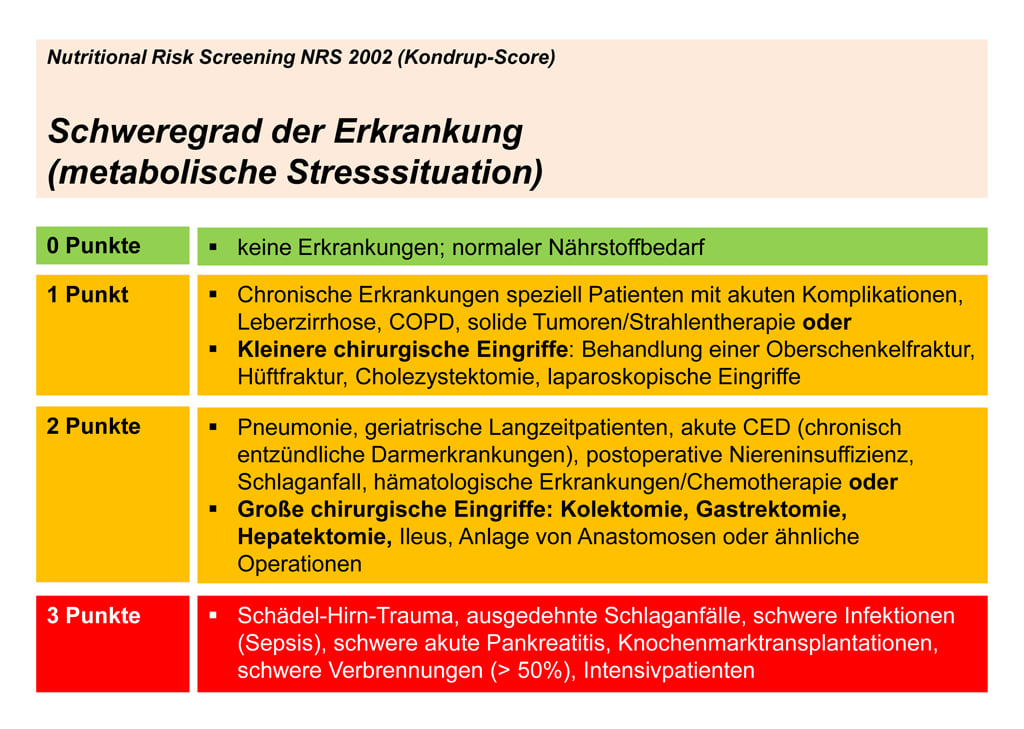
Über die Screening-Methode NRS 2002 lassen sich also null bis sieben Punkte erreichen. Der Maximalwert von sieben Punkten wird erreicht, wenn eine schwerste Grunderkrankung vorliegt, gepaart mit signifikantem Gewichtsverlust, BMI < 18,5 und dem Alter > 70 Jahre. Ist der Patient älter als 70, wird prinzipiell ein Zusatzpunkt vergeben.
Den erreichten Punkten entsprechend können abgestufte Therapieoptionen festgelegt werden. Ein Möglichkeit der Operationalisierung hat beispielsweise die Universitätsmedizin Basel erarbeitet. Die Ergebnisse als Download am Ende des Artikels.
Es wird deutlich, dass mit NRS 2002 die Aufmerksamkeit auf diejenigen Patienten gelegt werden kann, die aufgrund einer bestehenden Mangelernährung bzw. eines erhöhten Risikos dafür klinischer Behandlung bedürfen. Unter effektivem Mittel- und Zeiteinsatz erfolgt diese spezielle Behandlung nur bei Patienten, die sie wirklich benötigen.
Nutzen für die Praxis
Die Behandlung von Patientinnen und Patienten im Krankenhaus dient der Heilung oder Linderung von Krankheiten mit dem Ziel, die Lebensqualität zu verbessern. Dabei gilt der ärztliche Grundsatz „Primum nihil nocere – zuerst einmal nicht schaden“ der hippokratischen Tradition auch heute noch, um der Anforderung des ethisch-moralischen ärztlichen Handelns gerecht zu werden. Legt man aktuelle Schadendaten zugrunde, gewinnt man den Eindruck, dass dies nicht immer gelingt.
Bedingt durch hohe Komplexität und „Produktionsdruck“ ist es an der Zeit, Prozesse systemisch und aus Sicht des zu behandelnden Menschen zu betrachten sowie berufsgruppenübergreifend gemeinsame Ansätze zu finden. Die Prozess- und Risikoeigner tragen die Verantwortung dafür, Prozesse neu zu ordnen, Aufgabenbereiche und Verantwortlichkeiten (neu) zu definieren und berufsgruppenübergreifend festzulegen, an welchem Prozessschritt Barrieren zur Erhöhung der Sicherheit zu etablieren sind. Dieses Prinzip der Verantwortlichkeit in arbeitsteiligen Prozessschritten findet sich wieder im Konzept der „High-Reliability-Organizations (HRO)“.[9, 10]
Standardisierte Screening-Instrumente wie das NRS 2002 haben eine solche Barrierefunktion. Sie liefern objektivierbare Ergebnisse und helfen bei der Strukturierung der Prozesse sowie der Zuordnung von Arbeitsleistung zu den jeweiligen Bedarfen. Entscheidungen werden anhand objektivierbarer Kriterien erleichtert und der Blick auf wesentliche Faktoren gelenkt, die von allen beteiligten Berufsgruppen anzuwenden und von hohem Nutzen für die Patientinnen und Patienten sind.
Der Einsatz des standardisierten NRS 2002 hilft bei der Diagnose und Vorhersage der Mangelernährung, unterstützt so eine adäquate, zeitgerechte Therapie, dient dem Patienten im Sinne der Abwendung eines relevanten Risikos und schont gleichermaßen einzusetzende Ressourcen. Nicht zuletzt kann durch die detaillierte Dokumentation des Ernährungsstatus´ im Falle von Behandlungsfehlervorwürfen ein juristisch relevanter Nachweis erbracht werden, dass im Zuge der Patientenaufnahme und Behandlungsführung ein Präventionsinstrument zur Vermeidung von Mangelernährung gezielt Einsatz fand.
Literatur
[1] Kondrup J. et al., Espen Guidelines for Nutrition Screening 2002, Clinical Nutrition (2003) 22(4): 415–421, Elsevier Ltd.
[2] Schadendatenbank, Ecclesia-Gruppe
[3] Federhen S., Lenzen S. et al., Systemische Fallanalyse bei Patienten mit im Krankenhaus erworbener Aspirationspneumonie – Ein Beitrag zum klinischen Risikomanagement im CLINOTEL-Krankenhausverbund. Pflegewissenschaft 2010, 07/08, S. 418-426.
[4] Quelle: https://www.destatis.de/DE/PresseService/Presse/Pressemitteilungen/2013/08/PD13_286_231.html (14.04.2014)
[5] Woolf S.H., Patient Safety Is Not Enough: Targeting Quality Improvements To Optimize the Health of the Population. Ann Intern Med. 2004. 140. 33-369
[6] In Anlehnung an: Becker A., Qualität und Ökonomie – Kein Widerspruch, Vortrag BBDK-Frühjahrskolloquium, 2012
[7] Davenport D.L. et al., Annals of Surgery, Vol 242 (2), October 2005
[8] In Anlehnung an: http://www.dgem.de/ernaehrungsteams/download/scores/kondrup_score.pdf (14.04.2014)
[9] Hines S., Luna, K., Lofthus J. et al., Becoming a High Reliability Organization: Operational Advice for Hospital Leaders (prepared by the Lewin Group under Contract No. 290-04-0011) AHRQ Publication No. 08-0022, Rockville, MD: Agency for Healthcare Research and Quality, April 2008.
[10] Gausmann, P., Chirurgie und Zuverlässigkeit – Lässt sich das Konzept der „High Reliability Organization auf klinische Prozesse übertragen?, „Passion Chirurgie“ März 2012; 2(03): Artikel 03_01
Federhen S. Safety Clip: Mangelernährung – Schaden- und Risikoprävention mit berufsgruppenübergreifenden Screening-Verfahren. Passion Chirurgie. 2014 Juni; 4(06): Artikel 03_02.








